При беременности пульсирует живот на ранних сроках беременности: Пульсирует живот при беременности на ранних или поздних сроках: как избавиться от пульсации?
Содержание
Варикоз во время беременности — что делать и как лечить варикозное расширение вен на ногах
Варикозное расширение вен – это стойкое и необратимое их увеличение, возникающее в результате патологических изменений стенки и клапанов сосудов. Наиболее часто расширяются поверхностные вены на ногах, поскольку при стоянии и ходьбе на них приходится повышенное давление. Варикоз при беременности – одно из заболеваний, которое может появляться или прогрессировать в период вынашивания плода. Из-за этого женщины болеют в 4 раза чаще, чем мужчины.
Причины возникновения
Возникновению варикоза при беременности способствуют следующие причины:
- Нарушение оттока крови из вен нижних конечностей. Это происходит потому, что растущая матка давит на нижнюю полую – крупную вену брюшной полости, собирающую кровь от нижней половины туловища и нижних конечностей.
- При беременности кровь более вязкая, течет медленнее, это также способствует венозному застою.

- Увеличение массы тела при вынашивании увеличивает нагрузку на ноги.
Развитию варикозного расширения вен способствуют ношение обуви на высоких каблуках, длительная работа в положении стоя, поднятие тяжестей, избыточная масса тела.
Симптомы
Первый симптом — это видимое увеличение сосудов нижних конечностей. Вены синего или фиолетового цвета, извитые, выступают над поверхностью кожи, могут быть змеевидной или шишковатой (узловой) формы. На начальной стадии заболевания женщину беспокоит только косметический дефект.
В дальнейшем присоединяются и другие жалобы. Появляются отеки, усиливающиеся к вечеру и уменьшающиеся или полностью проходящие после отдыха и ночного сна. В ночное время могут беспокоить судороги. При ходьбе наблюдается быстрая утомляемость, может быть чувство распирания и боли.
Варикоз нижних конечностей наблюдается у 50% беременных, однако далеко не все из них страдают истинным варикозным расширением вен, когда в венозной стенке появляются необратимые изменения. У большинства заболевание носит функциональный характер, то есть оно временное, и после родов, когда устраняются факторы, препятствующие нормальному венозному оттоку, трубки приходят в нормальное состояние. Это обычно происходит в течение года.
У большинства заболевание носит функциональный характер, то есть оно временное, и после родов, когда устраняются факторы, препятствующие нормальному венозному оттоку, трубки приходят в нормальное состояние. Это обычно происходит в течение года.
Обратного развития не происходит, если предрасположенность независимо от беременности. При этом обычно есть варикозное расширение вен у близких родственников, либо у самой женщины еще до зачатия были какие-то симптомы.
Диагностика
Как известно «золотым стандартом» диагностики патологии является ультразвуковое дуплексное сканирование (УЗДС) вен нижних конечностей. Это безопасная процедура для будущей мамы. Опытные акушеры-гинекологи настойчиво рекомендуют беременным посещение флеболога в ранние сроки беременности, что способствует ранней профилактики осложнений варикозной болезни в послеродовом периоде.
Чулки от варикоза при беременности
Во время беременности рекомендуется ношение специальных компрессионных (антиварикозных) колготок и чулок. Их нужно надевать в положении лежа, слегка приподняв ногу вверх. Выделяются 4 класса компрессии (степени давления):
Их нужно надевать в положении лежа, слегка приподняв ногу вверх. Выделяются 4 класса компрессии (степени давления):
- 18-21 мм.рт.ст.
- 23-32 мм.рт.ст.
- 33-48 мм.рт.ст.
- более 49 мм.рт.ст.
При беременности рекомендуется использовать 1-2 класс компрессии. Третий класс компрессионного трикотажа используется при поздней стадии варикоза ног, четвертый класс – только при тяжелых врожденных аномалиях венозной системы.
Колготки должны быть специально для будущих мам, чтобы они не давили на растущий живот, а поддерживали его.
Сколько носить?
После 20 недель нужно носить бандаж. Он поддерживает матку и уменьшает давление на крупные сосуды брюшной полости, благодаря чему улучшается отток крови от нижней половины тела.
Компрессионное белье и бандаж нужно покупать в аптеках, важно правильно подбирать их по размеру.
Упражнения
Рекомендуется посещать гимнастику для беременных или делать упражнения дома. Особенно хорошей профилактикой варикоза являются занятия в бассейне. Занятия спортом укрепляют стенки сосудов и улучшают кровоток. Кроме того, гимнастика является профилактикой избыточного веса.
Особенно хорошей профилактикой варикоза являются занятия в бассейне. Занятия спортом укрепляют стенки сосудов и улучшают кровоток. Кроме того, гимнастика является профилактикой избыточного веса.
Полезен контрастный душ на икроножные мышцы.
Если вы считаете, что у вас есть предрасположенность к варикозному расширению вен, следует избегать сауны и тепловых процедур.
Как можно чаще старайтесь придавать ногам возвышенное положение. Не сидите подолгу положа ногу на ногу.
Носите удобную обувь на небольшом каблуке.
Можно использовать кремы для беременных «для снятия усталости с ног», такие кремы обычно содержат растительные вещества, которые при регулярном использовании укрепляют стенки поверхностных вен.
Лечение
Лечение истинного варикоза — хирургическое. При беременности оперативное лечение проводят только по экстренным показаниям, в виду развития осложнений (тромбофлебит).
Современный метод лечения — склеротерапия, когда в просвет вены вводится химическое вещество, которое приводит к склерозированию и смыканию ее просвета. Эндовазальные способы также являются малоинвазивными методами лечения, проводимые в амбулаторных условиях (описаны в соответствующих разделах нашего сайта). Они могут быть альтернативой хирургическому лечению. Однако при беременности и лактации также противопоказаны.
Все остальные методы направлены лишь на то, чтобы не дать заболеванию развиваться и временно уменьшить симптомы.
Чаще всего используются различные мази и гели, которые наносят на пораженную конечность. Например, гепаринсодержащие мази снижают свертываемость крови и препятствуют образованию тромбов. Венотоники (разрешены только со второго триместра беременности) оказывают противоотечное и противовоспалительное действие и укрепляют стенки сосудов.
Диагностическая аппаратура используемая в нашем центре прошла тестирование в РОСТЕСТе и имеет соответствующее заключение об отсутствии противопоказаний к применению у беременных и детей.
В медицинском центре «Южный» очень трепетно относятся к будущим мамам и опытные врачи флебологи прекрасно владеют методами диагностики ХВН и секретами сохранения Ваших красивых ножек и после родов.
Вопросы про угрозу прерывания беременности: страница 1
Что делать, если вы почувствовали признаки угрозы прерывания беременности? Боли в животе, кровянистые выделения, напряжение мышц матки. На вопросы пациентов об угрозе прерывания беременности отвечают врачи медицинских клиник «Арт-Мед».
Задать вопрос
Срок 22 недели. Пять дней уже лежу на сохранении в больнице, ставят «генипрал», «утрожестан» 2 раза по 200 и «магне в6». По УЗИ нашли ИЦН, шейка 27мм, внутрений зев воронкообразно открыт на 4 мм. Собираются делать шов на шейку матки, но есть подозрение на подтекание вод. И не проходит тонус, все время тянет живот. Каковы шансы, что мне все таки наложат шов и я доношу беременность. И какой режим надо соблюдать?
И какой режим надо соблюдать?
В вашем случае, что бы однозначно ответить на Ваш вопрос, рекомендуется УЗИ измерение ш/матки в динамике, через 2-3 недели лечения.
5 неделя беременности, началась молочница с циститом, врач прописал «Канестен», лечение 6 дней, я использовала три дня, какие могут быть последствия для ребёнка? Прочитала что в первом триместре препарат противопоказан.
«Канестен» не рекомендуется в ранних сроках беременности, поскольку его влияние на внутриутробное развитие плода не установлено. Вам необходима консультация врача-генетика, для оценки индивидуального риска.
Лежу в стационаре с угрозой преждевременных родов. Срок 24 недели. По УЗИ цервикальный канал и внутренний зев расширены до 17 мм и сохраненная часть шейки матки 3 мм. Каковы шансы пролонгировать беременность до 30 -34 недель?
На вашем сроке, 24 недели, при правильном ведении беременности и грамотном подходе гинеколога к этому вопросу, у вас есть все шансы пролонгировать беременность до 38-39 недель.
дравствуйте. У меня сейчас 7 недель беременности, уже появились все признаки токсикоза, грудь набухла, низ живота тянул, подташнивало и изжога появилась. И вдруг сегодня все прекратилось резко. Я перепугались страшно, начитавшись в интернете про признаки замерший беременности, и побежала на УЗИ. Там мне сказали, что видно эмбрион и он пульсирует, но сердцебиение ещё не смогли услышать. И срок по УЗИ поставили 5 недель, но сказали ещё раз переделать УЗИ через несколько дней. Скажите пожалуйста, если бы беременность замерла, врач на УЗИ увидел бы это уже?
Александровна
.
У меня пошла 18 неделя беременности, шейка расползалась, но зев ещё закрыт, длина шейки 37 закрытая часть 6мм, шить отказались так как поздно уже боятся повредить пузырь, предлогами пессарий поставить, я понимаю что меня это вряд ли спасет. Врачи не каких прогнозов не дают. Скажите есть ли хоть милейший шанс доносить ребёночка до того срока, когда их спасают?
Не знала, что беременна. В течение месяца пила таблетки от гастрита «Итомед». Узнала о беременности по анализу крови (ХГЧ уже был 9998,00) повлияет ли это на развитие плода в будущем?
В течение месяца пила таблетки от гастрита «Итомед». Узнала о беременности по анализу крови (ХГЧ уже был 9998,00) повлияет ли это на развитие плода в будущем?
«Итомед» противопоказан при беременности. Вам необходима консультация врача-генетика, для оценки индивидуального риска.
12 недель беременности. Три недели назад попала в больницу с кровотечением. По УЗИ диагноз — ретрохориальная гематома 50х12, через две недели выписали, были мажущие коричневые выделения. Через неделю после выписки опять открылось кровотечение, положили в больницу. Врач настаивает на прерывании беременности в случае еще одного кровотечения. Есть ли шансы выносить ребенка, если хорион прикреплен к передней стенке, а у меня рубец на матке после кесарева сечения?
Все зависит от клинической ситуации. К дополнительным ультразвуковым признакам, свидетельствующим о неблагоприятном исходе беременности, относят большие размеры ретрохориальной гематомы (более 25% поверхности плодного яйца).
10 неделя беременности. При первых родах сильно порвалась и деформировалась шейка, сейчас она сильно опущена. Каковы шансы выносить всю беременность и можно ли жить половой жизнью при этом?
Необходимо пройти осмотр. В некоторых случаях для определения тактики ведения при необходимости с целью пролонгирования беременности до срока родов устанавливают разгружающий акушерский пессарий, все строго индивидуально. Главное своевременно обследоваться и выполнять все назначения врача.
11 недель беременности, уже четвертый раз госпитализировалась с угрозой,болей никаких нет,но кровлю с каждым разом все больше. В больнице делают сохраняющую терапию. От чего это может быть?
Причин угрозы прерывания беременности может быть множество. Для решения Вашего вопроса с выписками стационарного обследования, результатами УЗИ приходите на прием к акушер-гинекологу.
При первой беременности в 17 недель в 19 лет случился самопроизвольный выкидыш, бихориальная биоамнистическая двойня. Отошли воды, по УЗИ: у одного малыша все было хорошо, а у второго осталось мало околоплодных вод. Мне вызвали роды и почистили. Сказали, что у них была одна плацента на двоих, хотя даже перед родами у обоих свой домик был. Что в такой ситуации нужно было сделать? Можно было ли одного ребеночка спасти?
Отошли воды, по УЗИ: у одного малыша все было хорошо, а у второго осталось мало околоплодных вод. Мне вызвали роды и почистили. Сказали, что у них была одна плацента на двоих, хотя даже перед родами у обоих свой домик был. Что в такой ситуации нужно было сделать? Можно было ли одного ребеночка спасти?
Очень Вам сочувствуем. Все многоплодные беременности относятся к группе повышенного риска по осложнениям. К сожалению, указанных Вами данных недостаточно, чтобы судить о типе Вашей многоплодной беременности. Бывает такой вариант монохориальная диамниотическая двойня, когда плацента одна общая, но есть амниотическая перегородка между плодами.Непонятно из какого плодного пузыря произошло излитие вод: из одного, где было нормально, из второго, где было мало или из обоих? Если воды излились из обоих, то, к сожалению, шансов спасти плодов (хотя бы одного) у врачей не было, срок еще крайне малый, для выхаживания. Даже в сроке на месяц большем, чем Ваш, выхаживание одного плода из двойни очень проблематично по многим причинам.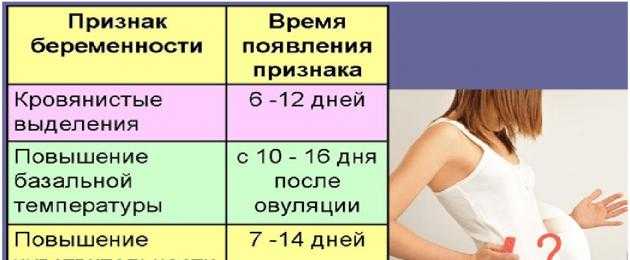 У глубоко недоношенных деток очень большой спектр осложнений и проблем со здоровьем в последующем. Искренне Вам желаем восстановить здоровье, силы, обследоваться и удачно забеременеть.
У глубоко недоношенных деток очень большой спектр осложнений и проблем со здоровьем в последующем. Искренне Вам желаем восстановить здоровье, силы, обследоваться и удачно забеременеть.
4-5 недель беременности, врач сказал,что для такого срока матка не очень увеличена,но сильно увеличен эндометрий. Утром начались выделения коричневого красного цвета, сильные боли внизу живота, на прокладке только капли, при походе в туалет идут сгустки. Что это может быть?
Для уточнения ситуации необходима очная консультация гинеколога.
12 недель и 3 дня беременности, по УЗИ КТР 72.8 мм — соответствует 13 недель и 3 дня, ЧСС 160 ударов в минуту,ТВП 1.8 мм, длина носовой кости 2.2 мм, средний внутренний диаметр желточного мешка 4 мм, локальное утолщение миометрия по задней стенке матки. Врач сказал, что угроза, я очень боюсь, так как в мае этого года родила мертвого ребёнка, было хроническое недоразвитие плаценты и удушение ребёнка — тройное обвитие пуповинной. Что делать? Мне 35 лет.
Что делать? Мне 35 лет.
Постарайтесь не переживать, Ваше волнение усугубляет ситуацию с повышенным тонусом. Все остальные показатели пока не дают повода для серьезного беспокойства. Акушер-гинеколог назначит Вам препараты для снятия тонуса матки и дополнительное динамическое ультразвуковое исследование.
Поставлена угроза прерывания беременности. Попала в патологию с СЗРП, на осмотре врач обнаружила раскрытие шейки в один палец, вся шейка в выделениях, всю беременность была молочница, лечила ее. Врач сказала, что инфекция от молочницы попала к малышке, поэтому она не набирает вес (в весе отстает на 2 недели), больше никаких признаков отставания не замечено. Может ли инфекция попасть внутрь? Как она может повлиять на плод?
Внутриутробная инфекция, к сожалению, не редкость. Она существенно влияет на здоровье ребенка, в некоторых случаях может привести к его гибели. Тактика лечения и способы и сроки родоразрешения рассматриваются индивидуально.
Беременность первая, 19-20 недель. В 14 недель были сильные боли в области почки. На УЗИ почек обнаружили единичные микролиты. На УЗИ плода была два дня назад — всё отлично, без отклонений. Беспокоят боли, при любом движении сильные спазмы в пояснице, мучительные приступы внизу живота. Может ли это быть угрозой прерывания? Мне 22 года.
Речь может идти и об угрозе прерывания, и о пиелонефрите, и о мочекаменной болезни. Вам необходима госпитализация для обследования и подбора адекватной терапии.
На 5 неделе беременности на УЗИ было одно плодное яйцо, на 9 неделе попала с кровотечением в больницу, где при осмотре гинеколог вытащил большой комок размером около 8 — 10 см, УЗИ показало живой плод. Мог ли это быть второй ребёнок?
Скорее всего, речь шла о сгустке крови.
10 недель беременности. Ноющая боль в животе, как при месячных, кровянистых выделений нет. В прошлом году были две неразвивающиеся беременности на сроках 5 и 9 недель.
Скорее всего, речь идет об угрозе прерывания беременности. Надеемся, Вы выяснили причину потери предыдущих беременностей и получаете адекватное лечение. Причины невынашивания беременности подробно описаны в статьях на нашем сайте.
35 недель беременности, угроза прерывания, открытие на 3-4 см и признаки гипоксии плода 6 баллов. По УЗИ: плодно-плацентарное нарушение кровотока с левой стороны 1А степени. Назначили КТГ через день, дратаверин внутримышечно и озонотерапию 5 сеансов. Правильно ли это?
Если состояние плода не будет ухудшаться, то стоит попытаться еще немного пролонгировать беременность. Если же малыш начнет сильнее страдать, показано экстренное родоразрешение.
Последние месячные были 07 января, по УЗИ от 23 января: ПЯ 8,6 мм, ЖМ 2,3 мм. Контуры плодного яйца нечеткие, не деформированы. Врач предположила замершую беременность. Есть ли вероятность ошибки врача?
Для уточнения ситуации повторите УЗИ плода через 5-7 дней.
Полгода назад начали планировать беременность, все получилось. В 7 -8 недель попала в больницу с выделениями, пролежала 7 дней, в 11 недель у меня началось кровотечение, опять пролежала в больнице и сейчас в 14 недель — опять кровотечение. Врачи предполагают, что у меня эндометрит. Сделала уже 5 УЗИ – все в норме, скрининг тоже хороший, анализы крови, мочи, мазка — все хорошие, только нашли уреаплазму. Сейчас назначили антибиотики. Делала прерывание беременности в 18 лет. Мне 25 лет.
Параллельно с попытками сохранить беременность необходимо проводить обследование для уточнения причины данной ситуации. В первую очередь я стоит обратить внимание на систему гемостаза. Подробно о причинах невынашивания беременности написано в статьях на нашем сайте.
Срок беременности 4-5 недель. Всю неделю немного болел низ живота, врач говорила, что это нормально, растягивается матка. 2 дня назад появились мажущие выделения розового цвета. Вызвала скорую. Положили в больницу. Пью дюфастон по 4 таблетке каждые 6 часов, транексам 3 раза в день по 2 таблетки и фолиевую кислоту. Ставят уколы то ли от тонуса, то ли от кровотечения. Боли прошли. Выделений нет. Сегодня тянуло живот. Поставили капельницу. УЗИ нормальное, отслойки нет. Про тонус ничего не сказали. Анализы в норме, только лейкоциты повышены немного, ЭКГ не очень. Мочу переслать нужно. Я не понимаю что со мной. Врачи ничего не говорят. Что это может быть? Если все хорошо, то могут ли возникнуть потом какие либо проблемы?
Вызвала скорую. Положили в больницу. Пью дюфастон по 4 таблетке каждые 6 часов, транексам 3 раза в день по 2 таблетки и фолиевую кислоту. Ставят уколы то ли от тонуса, то ли от кровотечения. Боли прошли. Выделений нет. Сегодня тянуло живот. Поставили капельницу. УЗИ нормальное, отслойки нет. Про тонус ничего не сказали. Анализы в норме, только лейкоциты повышены немного, ЭКГ не очень. Мочу переслать нужно. Я не понимаю что со мной. Врачи ничего не говорят. Что это может быть? Если все хорошо, то могут ли возникнуть потом какие либо проблемы?
Речь идет об угрозе прерывания беременности. Важно выяснить, что явилось причиной этому, а потом строить прогнозы. Подробно о причинах невынашивания беременности написано в статьях на нашем сайте.
Мне 23 года, первая беременность сроком 18 — 19 недель. Госпитализировали с угрозой, были обильные кровянистые выделения. По результатам анализов (кровь и моча) — все в норме, пои осмотре — шейка в норме, закрыта. На УЗИ ребенок в норме, шейка в норме, плацента тоже. Не могу узнать причину угрозы — врачи пожимают плечами. Два раза в день колят но-шпу и принимаю дюфастон каждые 8 часов. Никаких рекомендаций не получила. Как мне сохранить беременность, нужно ли будет после выписки придерживаться постельного режима? Какие обследования стоит пройти? Может ли спровоцировать угрозу нарушение в щитовидной железе (принимаю по совету эндокринолога l-тироксин 50 и йод 200) или хроническое заболевание печени?
На УЗИ ребенок в норме, шейка в норме, плацента тоже. Не могу узнать причину угрозы — врачи пожимают плечами. Два раза в день колят но-шпу и принимаю дюфастон каждые 8 часов. Никаких рекомендаций не получила. Как мне сохранить беременность, нужно ли будет после выписки придерживаться постельного режима? Какие обследования стоит пройти? Может ли спровоцировать угрозу нарушение в щитовидной железе (принимаю по совету эндокринолога l-тироксин 50 и йод 200) или хроническое заболевание печени?
Причины невынашивания беременности разнообразны – подробно об этом написано в статьях на нашем сайте. В данной ситуации в первую очередь стоит обратить внимание на течение сопутствующих заболеваний и состояние гемостаза. Адекватное лечение и правильный режим заочно подобрать невозможно. Приходите на прием, будем разбираться.
Беременность 6 недель. По УЗИ в области дна гипоэхогенный ободок(гематома), назначили дюфастон, дицинон, но-шпу. Насколько велик риск потерять ребенка?
Риск потери беременности довольно высокий, поэтому Вам и назначили лечение.
С чем может быть связано увеличение отслойки плаценты? Принимаю транексам, дюфастон, вобэнзим, фоливую кислоту,витамин Е, а она увеличивается еще больше.
Причины отслойки плаценты разнообразны. Нужно найти причину и попытаться устранить ее. Подробно об этом читайте в разделе «Медицинские публикации».
29 лет, 1-я беременность. Срок беременность 5-6 неделя, на повторном УЗИ показало, во второй раз, что плодный мешок не круглый, а вытянутый, сейчас лежу на сохранении. Какие могут быть последствия и может ли это стать причиной прерывания беременности?
Речь идет об угрозе прерывания беременности, для сохранения которой Вас и положили в больницу. Подробно о невынашивании беременности читайте в разделе «Медицинские публикации».
У меня срок беременности 23 недели. Последние роды были в 2001 году, кесарево сечение, отслойка плаценты на сроке 32 недели. Так же у имеется миома матки 13 см. Может ли разойтись рубец на матке?
Может ли разойтись рубец на матке?
Да, может, если есть к этому предпосылки.
У меня 24 неделя беременности. Лежу в больнице с угрозой. Плод расположен слишком низко, давит на шейку матки, раскрытия нет, поэтому постоянный тонус матки. При этом матка маленькая. Сказали лежать не двигаться. Делают уколы нош-пы, принимаю утрожестан, магне В6, витамин Е. Как выносить ребенка?
Вам необходимо подобрать адекватное лечение.
У меня срок беременности 4 недели от зачатия. Размер плодного яйца 21 мм., КТР — 0.5. Поставили отслойку по задней стенке 1.1 * 0.5. Выписали фолиевую кислоту и свечи папаверин, но таблетки сказали пока пить не стоит. Если через неделю угроза будет прогрессировать, тогда выпишут. Правильно ли это или начинать пить таблетки от угрозы уже сейчас?
Если Вы заинтересованы в данной беременности, то адекватная терапия нужна уже сейчас.
Была на УЗИ, срок показал 5-6 недель, отсутствие сердцебиения и угрозу выкидыша: сокращение матки сопровождается периодически тянущей болью и грязными выделениями, первая беременность была замершей на 7-9 неделе.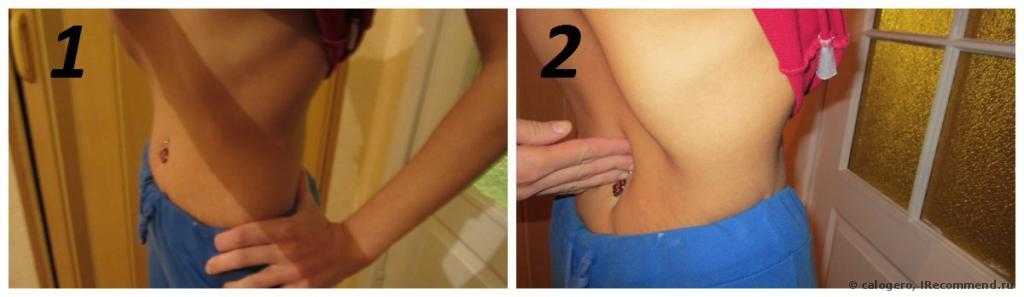 Допустимо ли отсутствие сердцебиения на моем сроке?
Допустимо ли отсутствие сердцебиения на моем сроке?
Если есть эмбрион без сердцебиения, то речь идет о неразвивающейся беременности, ее нужно прервать. Если же эмбрион пока не визуализируется, для уточнения ситуации стоит повторить УЗИ через неделю. Если эта беременность закончится неудачно, пройдите комплексное обследование для уточнения причины невынашивания беременности. Подробно об этом читайте в разделе «Медицинские публикации».
Во время первой беременности на сроке 20 недель выявили скелетную дисплазию, беременность прервали, на тот момент мне было 20 лет, сейчас мне 21 год и опять беременна. Срок беременности 19 недель. Какова вероятность, что опять выявят скелетную дисплазию?
Всё зависит от типа наследования скелетной дисплазии. Вам желательно придти на очную консультацию с результатами обследования плода при первой беременности.
Икота плода не причинит вреда вашему ребенку — это абсолютно нормально! | Ваша беременность имеет значение
×
Что мы можем помочь Вам найти?
Уточните поиск:
Найти доктора
Условия поиска и процедуры
Найти местоположение
Деловое свидание, встреча
Назначение нового пациента
или позвоните по номеру 214-645-8300
МедБлог
Ваша беременность имеет значение
8 июня 2021 г.
Ваша беременность имеет значение
Робин Хорсагер-Бёрер, доктор медицины
Акушерство и гинекология
Икота плода кажется ритмичной и немного прерывистой и обычно возникает в одном и том же месте живота во время каждого эпизода.
Некоторые медицинские суеверия могут быть основаны на истине. Но большинство из этих ненужных историй — мифы, которые существуют, несмотря на то, что неоднократно доказывали их несостоятельность, вызывая чрезмерный стресс у будущих родителей.
Один из таких мифов состоит в том, что ребенок с икотой в утробе матери может указывать на потенциальную опасность в утробе матери .
Опасения по поводу икоты плода могут быть основаны на старых исследованиях на животных. Согласно статье одного исследователя 2012 года в BMC Беременность и роды , предполагается, что икота внутриутробно может быть вызвана сдавлением пуповины. Его возможное объяснение состоит в том, что икота может заставить плод отодвинуться от пуповины, что уменьшит компрессию и вернет нормальный кровоток.
Однако я не смог найти исследование, в котором участвовали эмбрионы овец, которые он цитировал.
Во многом подобно лжи о том, что «прививки вызывают аутизм», которая была увековечена после ныне дискредитированного исследования в конце 1990-х годов, люди ухватились за идею о том, что икота плода может вызвать такие проблемы, как преждевременные роды или мертворождение — ни одна из которых никогда не была доказана. научно изучены на плодах человека.
Я могу понять, почему пациентов беспокоит икота. На УЗИ странно видеть, как ваш ребенок дергается в утробе матери. Вполне естественно гуглить это явление, только чтобы найти статью за статьей, предполагающую, что ваша беременность может быть под угрозой.
Икота плода — это нормально. Икота не означает, что с вашим ребенком что-то не так , и вам не нужно пытаться избавиться от этого состояния. Давайте посмотрим на данные, чтобы доказать это, и обсудим, что на самом деле происходит в вашем животе с каждым икотом, икотой, икотой.
Что происходит во время икоты плода?
У плода диафрагма действует так же, как при рождении ребенка. Диафрагма контролирует дыхание, которое представляет собой ритмичные прерывистые движения. Плод дышит не воздухом, а амниотической жидкостью — жидкостью, которая окружает плод во время беременности.
При каждом вдохе диафрагма — мышца под легкими — опускается. Это вызывает смещение живота вниз и наружу. Вместо того, чтобы грудная клетка поднималась и опускалась при дыхании, как у взрослых, зародыши и младенцы, как правило, больше задействуют живот. Это нежное движение незаметно для беременной пациентки.
Это нежное движение незаметно для беременной пациентки.
Икота следует за тем же ритмичным движением, что и дыхание, но с большей силой. Все тело плода двигается рывками при каждой икоте, что ощущают многие беременные пациентки. Так же, как у младенцев и взрослых, икота плода возникает в течение короткого, постоянного периода времени, а затем проходит сама по себе.
Пристальный взгляд на икоту плода
Ультразвук показывает нормальное дыхание плода и икоту плода, которые не представляют опасности для плода или беременности.
Что говорит наука?
Есть несколько проблем с исследованием, которое предполагает, что икота связана с потенциально опасным сдавливанием пуповины. Исследователь предполагает, что икота является гиперреактивной реакцией на уменьшение кровотока из узловатой или сдавленной пуповины.
Проблемы с пуповиной всегда в центре нашего внимания. Пациенты беспокоятся об этом, и мы всегда в курсе последних исследований и данных по этой теме. Тем не менее, я никогда не сталкивался с данными, свидетельствующими о том, что икота плода связана с плохими исходами беременности — ни в опубликованных исследованиях, ни в клиниках Юго-Западного университета штата Техас.
Когда мы видим компрессию пуповины, это обычно происходит в присутствии других событий, таких как:
- Когда у пациента раньше отходят воды. Меньшее количество жидкости вокруг пуповины означает, что ребенок может перевернуться на нее, что уменьшит кровоток. Обычно мы помещаем пациентов в больницу после отхождения вод, чтобы контролировать частоту сердечных сокращений плода как показатель потенциальных проблем.
- Работа и доставка. Такое случается довольно часто. Когда матка сокращается, она может сдавливать пуповину. Когда матка расслабляется, компрессия обычно проходит.
 Это проявляется в виде переменного замедления на мониторе сердца плода и не является поводом для беспокойства.
Это проявляется в виде переменного замедления на мониторе сердца плода и не является поводом для беспокойства.
Если мы верим, что икота является результатом сдавления пуповины, то логично предположить, что в этих случаях у плода разовьется икота. Но я никогда не видел сообщения об этом из какого-либо учреждения, и я никогда не видел, чтобы это происходило за многие годы моей работы клиницистом.
Частота сердечных сокращений плода является известным маркером благополучия, как и возможность чувствовать движения ребенка. В исследовании 2017 года, опубликованном в BMC Беременность и роды , 150 женщин, у которых были мертворождения в третьем триместре, ответили на опрос относительно своих воспоминаний о движениях плода, включая икоту плода. Исследователи сравнили ответы этих женщин с ответами 500 женщин, родивших живых детей или все еще беременных в тот же период времени.
Приблизительно 80 процентов женщин в обеих группах вспомнили, что у них была икота плода – не было существенной разницы между ответами обеих групп женщин, что позволяет предположить, что икота плода не связана с неблагоприятными исходами беременности. То же самое было верно, когда данные были скорректированы с учетом возраста матери, индекса массы тела, курения или наличия у пациентки ежедневной или продолжительной икоты.
То же самое было верно, когда данные были скорректированы с учетом возраста матери, индекса массы тела, курения или наличия у пациентки ежедневной или продолжительной икоты.
Немногим больше женщин, у которых было мертворождение, вспоминали о ежедневных икотах плода, чем женщины в контрольной группе — 58% против 44% — но когда такое количество сообщает о ежедневных икотах, это нельзя использовать в качестве маркера проблем с плодом.
Как отличить икоту от пинков плода?
Икота обычно имеет регулярный ритм и возникает в одной и той же части живота снова и снова в течение нескольких минут. Икота будет ощущаться как подергивание или пульсирующий прыжок, который может немного двигать животом.
Удары ногами, как правило, не ритмичны и возникают по всему животу. «Удары» могут быть головкой, ручками, попкой или ступнями ребенка, ударяющимися о ваши внутренности, и иногда они ощущаются и выглядят как перекатывающиеся движения, а не быстрые толчки.
Что делать, если меня беспокоят шевеления ребенка?
В любое время обращайтесь к своему акушеру-гинекологу или сертифицированной медсестре-акушерке. Мы бы предпочли, чтобы вы позвонили нам, чем сидели и беспокоились о чем-то, что может не вызывать беспокойства. Если вы заметили негативные изменения в активности плода, такие как резкое уменьшение движений в обычное время высокой активности, важно позвонить своему лечащему врачу.
Мы бы предпочли, чтобы вы позвонили нам, чем сидели и беспокоились о чем-то, что может не вызывать беспокойства. Если вы заметили негативные изменения в активности плода, такие как резкое уменьшение движений в обычное время высокой активности, важно позвонить своему лечащему врачу.
Тем не менее, мы призываем вас воспринимать эпизоды икоты плода такими, какие они есть — нормальными, безвредными и довольно милыми! – всплески движений плода.
Чтобы посетить акушера-гинеколога или сертифицированную медсестру-акушерку, позвоните по номеру 214-645-8300 или , запишитесь на прием онлайн .
Больше:
Ваша беременность имеет значение
Ваша беременность имеет значение
- Робин Хорсагер-Бёрер, доктор медицины
7 ноября 2022 г.
Душевное здоровье;
Ваша беременность имеет значение
- Робин Хорсагер-Бёрер, доктор медицины
11 октября 2022 г.
Профилактика;
Ваша беременность имеет значение
- Робин Хорсагер-Бёрер, доктор медицины
4 октября 2022 г.
Душевное здоровье;
Ваша беременность имеет значение
- Мейтра Доти, доктор медицины
27 сентября 2022 г.
Ваша беременность имеет значение
- Робин Хорсагер-Бёрер, доктор медицины
20 сентября 2022 г.
Здоровье мужчины;
Женское здоровье;
Ваша беременность имеет значение
- Яир Лотан, доктор медицины
6 сентября 2022 г.
Ваша беременность имеет значение
29 августа, 2022 г.
Ваша беременность имеет значение
- Патрисия Сантьяго-Муньос, доктор медицины
23 августа 2022 г.
Душевное здоровье;
Ваша беременность имеет значение
11 августа 2022 г.
Еще статьи
Какие признаки проблем с пуповиной?
Адвокат по родовым травмам (на дому) / Родовые травмы / Каковы признаки проблем с пуповиной?
Пуповина может сдавливаться или повреждаться до или во время родов. Общие признаки проблем с пуповиной включают нерегулярное сердцебиение плода и снижение или низкую подвижность плода. Проблемы с пуповиной могут представлять серьезную угрозу для здоровья ребенка и требуют тщательного наблюдения и лечения по мере необходимости.
Общие признаки проблем с пуповиной включают нерегулярное сердцебиение плода и снижение или низкую подвижность плода. Проблемы с пуповиной могут представлять серьезную угрозу для здоровья ребенка и требуют тщательного наблюдения и лечения по мере необходимости.
Информация в этом сообщении была собрана из правительственных, образовательных некоммерческих источников и медицинских экспертов.
Продолжайте читать, чтобы узнать о признаках проблем с пуповиной.
Пуповина доставляет кислород ребенку
Прежде чем приступить к изучению общих проблем с пуповиной, мы должны сначала выяснить, почему пуповина так важна.
Пуповина соединяет мать с ребенком по мере развития ребенка в утробе матери. Пуповина начинается у плаценты матери и соединяется с отверстием в желудке ребенка.
Во время беременности пуповина доставляет жизненно важные питательные вещества и кислород от матери к ребенку. Пуповина имеет одну вену и две артерии, окруженные защитным слоем. Защитный слой состоит из вещества, называемого вартоновым желе, и покрыт мембраной, называемой амнионом.
Защитный слой состоит из вещества, называемого вартоновым желе, и покрыт мембраной, называемой амнионом.
Вена доставляет ребенку кровь, полную питательных веществ и кислорода, в то время как артерии удаляют деоксигенированную кровь и отходы от ребенка обратно к плаценте.
После рождения ребенка пуповину пережимают и перерезают. Внутри пуповины нет нервов, поэтому это не больно ни для ребенка, ни для матери. Через пару недель пережатый остаток пуповины в конце концов отпадет, оставив после себя пупок ребенка.
Подводя итог: если правильное функционирование пуповины ребенка имеет жизненно важное значение для доставки питательных веществ и кислорода ребенку.
Наиболее распространенные проблемы с пуповиной
Вот некоторые из наиболее распространенных проблем с пуповиной, которые могут повлиять на здоровье ребенка:
- Компрессия пуповины
- Затылочные шнуры
- Вертикальные узлы
- Выпадение пуповины
- Короткие пуповины
- Предлежание сосудов
- Инфекция пуповины
В следующих разделах мы узнаем о признаках каждой проблемы и о том, что каждая проблема означает для ребенка.
Компрессия пуповины
Одна из распространенных проблем с пуповиной связана с компрессией. Компрессия возникает, когда давление частично или полностью останавливает ток крови по пуповине. Младенцы могут пережить короткие периоды сдавления пуповины, но если адекватный приток крови к ребенку не восстановится, ребенок может получить серьезные родовые травмы. Как мы уже говорили в предыдущих разделах, это состояние опасно, потому что младенцам нужны питательные вещества и кислород, чтобы оставаться здоровыми во время развития.
Признаки сдавления пуповины могут включать в себя снижение активности ребенка, наблюдаемое как уменьшение подвижности, или нерегулярное сердцебиение, которое можно наблюдать при мониторинге сердца плода.
К частым причинам компрессии пуповины относятся: затылочные канатики, настоящие узлы и выпадение пуповины.
Затылочные пуповины
Затылочная пуповина — это медицинский термин, обозначающий случай, когда пуповина один или несколько раз обвивается вокруг шеи ребенка в утробе матери. Затылочная пуповина с одной петлей вокруг шеи ребенка может встречаться примерно в 20% родов.
Затылочная пуповина с одной петлей вокруг шеи ребенка может встречаться примерно в 20% родов.
Затылочный канатик обычно возникает в результате движения ребенка через петлю пуповины. Затылочный канатик можно обнаружить с помощью электронного мониторинга сердца плода. Определенные паттерны частоты сердечных сокращений ребенка, такие как «вариабельное замедление» частоты сердечных сокращений, часто связаны с затылочной связкой. Затылочный канатик иногда можно визуализировать при цветном доплеровском ультразвуковом исследовании.
Затылочные тяжи — удивительно распространенное состояние, встречающееся у 35% беременных. Затылочная пуповина становится опасной, когда пуповина туго обвивается вокруг шеи ребенка, часто во время родов, и приток крови к ребенку прерывается.
В опасной ситуации, вызванной затылочной пуповиной, может потребоваться кесарево сечение, чтобы быстро родить ребенка до того, как отсутствие кровотока вызовет у ребенка необратимую травму головного мозга. Общие травмы, которые могут быть вызваны затылочными связками, включают асфиксию при рождении, ГИЭ и церебральный паралич.
Общие травмы, которые могут быть вызваны затылочными связками, включают асфиксию при рождении, ГИЭ и церебральный паралич.
Если вы считаете, что пуповина обмоталась вокруг шеи вашего ребенка и ребенок получил травму, мы будем рады поговорить с вами, чтобы определить, можно ли было предотвратить травму.
Настоящие узлы
Настоящие узлы — это медицинский термин, обозначающий, когда пуповина скручивается, как веревка, в узел. Настоящие узлы могут образовываться просто при движении ребенка в утробе матери. Другие причины могут включать моноамниотические близнецы (когда близнецы делят один и тот же амниотический мешок), полигидрамнион (избыточное количество амниотической жидкости), слишком длинные пуповины, плод меньше нормального размера, гестационный диабет и амниоцентез (процедура для проверки амниотической жидкости). Истинные узлы также могут чаще образовываться у плодов мужского пола или у матери было несколько предыдущих беременностей.
Если активность ребенка снижается после 37 недель, это общий признак истинного узла. Медицинские работники должны внимательно следить за снижением активности и при необходимости проводить тесты на наличие проблем с пуповиной.
Медицинские работники должны внимательно следить за снижением активности и при необходимости проводить тесты на наличие проблем с пуповиной.
Медицинские работники могут проверить успокаивающее сердцебиение ребенка и контролировать активность ребенка, чтобы определить, требуется ли дальнейшее вмешательство. Подробнее об истинных и ложных узлах
Выпадение пуповины
Выпадение означает, что пуповина сместилась по родовым путям до или сбоку от ребенка. В идеале пуповина должна следовать за ребенком через родовые пути. Если пуповина опережает ребенка или движется вдоль него, может возникнуть опасная ситуация, ведущая к родовой асфиксии, ГИЭ и другим родовым травмам.
Если матери или медицинскому работнику станет известно о возможном выпадении пуповины, медицинские работники должны принять немедленные меры для мониторинга и вмешательства по мере необходимости, особенно если выпадение произошло в третьем триместре. Внимательно наблюдая за ситуацией и рожая ребенка путем кесарева сечения, можно избежать возможных серьезных травм.
Резюме: компрессия пуповины может быть вызвана затылочными канатиками, истинными узлами и выпадением пуповины. Во всех этих обстоятельствах медицинские работники должны тщательно следить за здоровьем ребенка. При необходимости медицинские работники должны рассмотреть возможность экстренного кесарева сечения, чтобы предотвратить дальнейшие травмы.
Узнайте больше о выпадении пуповины
Короткие пуповины
Если пуповина у ребенка короткая, движения ребенка могут привести к растяжению и разрыву либо пуповины, либо плаценты матери (известное как отслойка плаценты). В идеале пуповина должна быть достаточно длинной, чтобы ребенок мог двигаться, не натягивая пуповину, но не настолько, чтобы она легко завязывалась или запутывалась.
Если короткая пуповина вызывает отслойку плаценты, у матери может произойти обильное кровотечение, что может нанести вред как ребенку, так и матери. Медицинские работники должны быть готовы выполнить кесарево сечение или оперативное родоразрешение с помощью щипцов или вакуум-экстрактора, если это необходимо (хотя методы щипцов и вакуум-экстракторов также могут быть опасными, и их не следует пытаться применять, если медицинский работник недостаточно обучен и не имеет опыта работы с родами). эти методы).
эти методы).
Vasa Previa
Vasa (от латинского «сосуды») предлежание (от латинского «до») — это состояние, при котором кровеносные сосуды плода выходят из пуповины в оболочки амниотического мешка через родовые пути. В таком положении сосуды подвержены риску разрыва во время родов и родоразрешения, что может привести к массивной кровопотере и необратимому травмированию ребенка.
При обнаружении предлежания сосудов медицинские работники должны рассмотреть вопрос о раннем кесаревом сечении, чтобы предотвратить возможные родовые травмы. Если кровеносные сосуды разорваны во время родов, может потребоваться переливание крови сразу после рождения.
Инфекция пуповины
При инфицировании плодных оболочек эта инфекция может распространиться на пуповину, плаценту, плод и амниотическую жидкость. Это называется внутриамниотической инфекцией или ИАИ.
ВБИ или инфекция пуповины называется фуниситом. Инфекция пуповины потенциально может привести к синдрому воспалительной реакции плода, или FIRS, и может вызвать преждевременные роды, неонатальный сепсис, перивентрикулярную лейкомаляцию и церебральный паралич.
Антибиотики потенциально могут предотвратить серьезные родовые травмы.
Лечение травм, связанных с пуповиной
Как мы уже обсуждали в этой статье, тщательный мониторинг, раннее кесарево сечение или оперативное родоразрешение, а также переливание крови — все это потенциальные стратегии лечения для предотвращения травм, вызванных проблемами с пуповиной.
Дополнительная стратегия лечения, которая становится доступной после рождения ребенка, — это охлаждающая терапия . Охлаждающую терапию можно использовать вскоре после рождения, чтобы попытаться замедлить или остановить необратимые травмы, вызванные отсутствием притока крови к мозгу.
Используйте эту инфографику на своем сайте
Охлаждающая терапия для младенцев
Как это работает?
Окно от 6 до 24 часов
Охлаждающая терапия младенцев обычно применяется в течение шести часов после рождения. Некоторые новые исследования показывают, что он может быть эффективен в течение 24 часов после рождения.
Некоторые новые исследования показывают, что он может быть эффективен в течение 24 часов после рождения.
Одеяло или шапочка
Охлаждающая терапия проводится либо путем помещения ребенка на охлаждающее одеяло, либо путем надевания на голову ребенка охлаждающей шапочки.
33 C / 91,4 F
Температуру тела ребенка охлаждают до 33°C или 91,4°F, чтобы замедлить или предотвратить возможные повреждения головного мозга.
2–3 дня
Хотя лечение может варьироваться от случая к случаю в зависимости от тяжести заболевания, два-три дня — это типичная продолжительность охлаждающей терапии.
Источники:
Что такое пуповина? . (2018). nhs.uk. Получено 17 февраля 2020 г. с https://www.nhs.uk/common-health-questions/pregnancy/what-is-the-umbilical-cord/
Заболевания пуповины. (2020). Marchofdimes.org. Получено 17 февраля 2020 г. с https://www.marchofdimes.org/complications/umbilical-cord-conditions. aspx 9.0003
aspx 9.0003
Что произойдет, если пуповина окажется вокруг шеи моего ребенка? | Ваша беременность имеет значение | UT Юго-Западный медицинский центр. (2020). Utswmed.org. Получено 17 февраля 2020 г. с https://utswmed.org/medblog/nuchal-cord-during-pregnancy/
Связаться с адвокатом по вопросам церебрального паралича и родовых травм
Получение помощи ребенку с родовой травмой может большая разница. Раннее вмешательство и раннее лечение часто являются ключом к улучшению благополучия ребенка. Вы должны действовать быстро.
Если у вас есть вопросы о том, была ли родовая травма вашего ребенка вызвана предотвратимой медицинской ошибкой, наши юристы из Brown Trial Firm могут помочь.
Бесплатное рассмотрение дела
Если вам нужна помощь в расследовании родовой травмы вашего ребенка, свяжитесь с нами. Наши адвокаты по родовым травмам будут рады дать вам бесплатную оценку дела. Мы также можем указать вам отличные неюридические ресурсы, которые помогут вам определить ваши следующие шаги.


 Это проявляется в виде переменного замедления на мониторе сердца плода и не является поводом для беспокойства.
Это проявляется в виде переменного замедления на мониторе сердца плода и не является поводом для беспокойства.