Боль в животе во время беременности во: Боли внизу живота при беременности
Содержание
Влияние сексуальной жизни женщины на беременность
Беременность — это волшебная пора в жизни каждой женщины. В организме с каждым мгновением происходят ощутимые изменения, которые полностью меняют отношение будущей мамы к жизни и окружающим. При наступлении беременности в организме женщины происходят сильнейшие гормональные изменения. Перестройка организма часто способствует усилению сексуального влечения, провоцирует в женщине желание ласк и нежностей, это абсолютно нормальное явление, ведь в этот период происходит расширение и рост матки, клитор также увеличивается, увеличивается и приток крови к органам малого таза. Соответственно желание женщин к половому акту во время беременности усиливается. Секс в пору беременности может быть весьма продуктивным: многие женщины отмечают, что оргазм во время вынашивания ребенка становится более ярким и сильным, а у некоторых он и вовсе наступает впервые, но так же секс может привести и к плачевным последствия таким как угрожающий выкидыш. Мы решили разобраться с данной проблемой и понять причино следственную связь между половым актом (оргазмом) и беременностью.
Мы решили разобраться с данной проблемой и понять причино следственную связь между половым актом (оргазмом) и беременностью.
В приемном отделении КМКБ№4 в течение 6 мес. 2016 года проводилось исследование по выяснению причинно-следственной связи между угрозой прерывания беременности и половым актом.
Целью нашего исследования явилась оценка влияния полового акта на течение беременности.
Ввиду широкой распространенности диагноза: угрожающий выкидыш, самопроизвольный аборт, данная проблема на сегодняшний день заслуживает особого внимания. Причины угрозы выкидыша могут быть самые разнообразные. Согласно статистическим данным до 20% беременностей завершаются выкидышем.
Различают следующие причины прерывания беременности в ранние сроки:
1. Генетические дефекты у эмбриона, которые не совместимы с жизнью. Согласно статистике около 70% именно эта причина представляет угрозу выкидыша. Генетические расстройства не являются наследственными, а возникают в результате определенных мутаций в половых клетках мужчины и женщины вследствие действия экзогенных факторов (вирусы, алкоголь, лекарственные средства). Предупредить выкидыш, связанный с генетическими мутациями не представляется возможным, можно лишь заранее, до беременности, уменьшить риск возникновения генетических дефектов у плода, исключив мутагенные факторы.
Предупредить выкидыш, связанный с генетическими мутациями не представляется возможным, можно лишь заранее, до беременности, уменьшить риск возникновения генетических дефектов у плода, исключив мутагенные факторы.
2. Гормональные расстройства у женщины, связанные с недостаточной выработкой гормона прогестерона, необходимого для возникновения, поддержания и прогрессирования беременности. Предотвратить выкидыш, связанный с недостатком прогестерона возможно, если своевременно определить причинный фактор и устранить его. Также высокий уровень андрогенов в организме беременной может способствовать угрозе выкидыша, т.к. эти гормоны подавляют секрецию женских гормонов – прогестерона и эстрогена, необходимых для беременности. Дисбаланс гормонов надпочечников и щитовидной железы в организме беременной также способствуют угрозе выкидышу.
3. Резус-конфликт, возникающий в результате отторжения организмом резус-отрицательной женщины организм резус-положительного плода. При такой проблеме с целью предупреждения выкидыша часто назначают прогестерон.
4. Инфекционные болезни у женщины, вызванные неспецифическими и специфическими инфекциями. К неспецифическим болезням относят – грипп, гепатиты, пневмонии, пиелонефриты, аппендицит и др. К специфическим инфекциям принадлежат – гонорея, хламидиоз, трихомониаз, токсоплазмоз, герпес — и цитомегаловирусная инфекции. Учитывая высокий риск выкидыша вследствие инфекционных причин, рекомендуется до наступления беременности обследоваться и при необходимости, пройти необходимый курс терапии, чтобы в последующем наступившая беременность протекала без осложнений.
5. Предшествующие аборты могут быть причиной выкидыша, поскольку аборт – это манипуляция, которая является стрессовой для организма женщины и нарушает работу ее половых органов.
6. Прием лекарственных препаратов и трав могут вызвать угрозу выкидыша.
7. Психо-эмоциональные расстройства.
8. Ведение неправильного образа жизни, которое заключается в приеме наркотических веществ, спиртных напитков, в том числе курение и прием кофеин содержащих напитков.
Угрозе выкидыша также способствуют физически тяжелые нагрузки, падения, удары в живот.
Причинными факторами угрозы выкидыша в поздние сроки беременности, кроме вышеописанных, могут также являться:
нарушения свертываемости крови,
патология плаценты – отслойка либо предлежание,
преэклампсия и эклампсия – повышение артериального давления, нарушение функции почек, что сопровождается потерей белка с мочой и появлением отеков,
многоводие,
наличие истмико-цервикальной недостаточности, которая возникает после предшествующих травматичных родов, абортов, операций на шейке матки.
Учитывая огромное количество причин, которые способствуют возникновению угрозы выкидыша, как в ранние, так и в поздние сроки беременности, мы решили проанализировать одну из причин выкидыша это половой акт. При половом акте вырабатывается гормон окситоцин и мы рассмотрим в нашем исследовании влияние данного гормона на женскую половую систему.
Окситоцин оказывает стимулирующее действие на гладкую мускулатуру матки, повышает сократительную активность и, в меньшей степени, тонус миометрия. В малых концентрациях окситоцин увеличивает частоту и амплитуду сокращений матки, в больших концентрациях способствует повышению тонуса матки, учащению и усилению её сокращений (вплоть до тетанических сокращений или развития тонической контрактуры матки). Окситоцин вызывает чувство удовлетворения, снижения тревоги и чувство спокойствия рядом с партнером. Многие исследования доказали связь окситоцина в человеческих отношениях, повышении доверия и уменьшения страха. Это позволило предположить, что окситоцин может влиять на области мозга, ответственные за поведение, страх и тревогу.
Чтобы развеять сомнения будущих мам, литературные данные свидетельствуют: оргазм полезен будущему ребенку. Так, во время оргазма происходит сокращение стенок матки, а это приводит к усилению кровотока, также усиливается циркуляция крови в плаценте. Таким образом, плод обеспечивается большим количеством питательных веществ и кислородом, усиливается обмен веществ.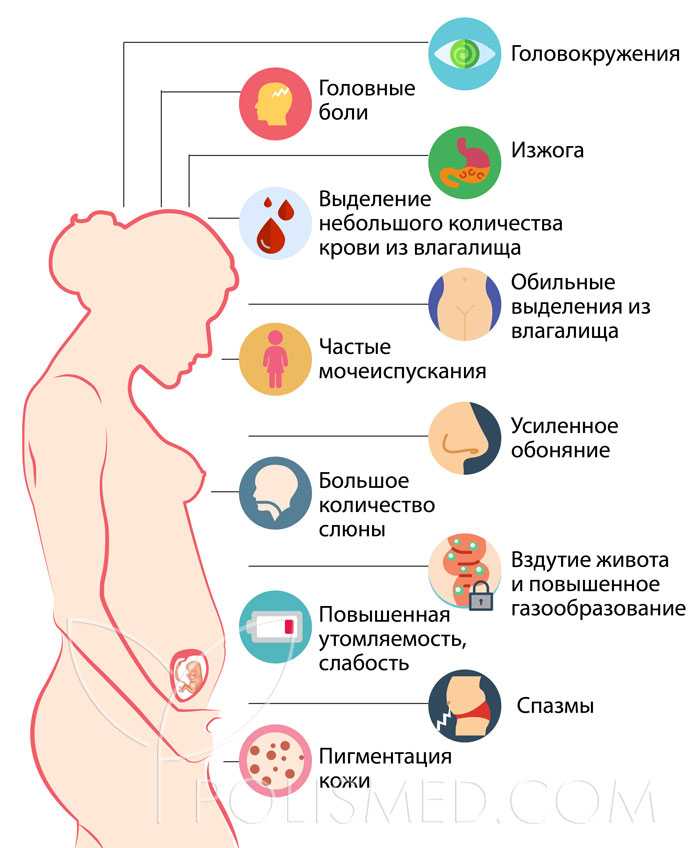 Помимо этого, гормоны удовольствия — эндорфины и энкефалины, которые вырабатываются в организме на пике удовольствия, — также положительно сказываются как на маме, так и на малыше. Еще одним фактором в пользу оргазма при беременности является то, что сокращение мускулатуры матки во время оргазма становится тренировочным моментом родовой деятельности.
Помимо этого, гормоны удовольствия — эндорфины и энкефалины, которые вырабатываются в организме на пике удовольствия, — также положительно сказываются как на маме, так и на малыше. Еще одним фактором в пользу оргазма при беременности является то, что сокращение мускулатуры матки во время оргазма становится тренировочным моментом родовой деятельности.
Однако чрезмерная сексуальная активность не всегда может быть полезной. Неблагоприятно может сказаться оргазм, если есть угроза прерывания беременности — в этом случае придется быть максимально осторожной и лучше не жить половой жизни до купирования угрозы. Также следует отказаться от секса за 2-3 недели до предполагаемой даты родов — в этот период оргазм может вызвать схватки. А вот если срок родов уже подошел, а малыш все никак не желает показаться маме с папой на глаза, оргазм может оказать хорошую услугу и стать приятным началом родового процесса за счет сокращения матки с помощью окситоцина который вырабатывается при оргазме, а так же воздействием эякулята на шейку матки, т. к. в эякуляте имеются простагландины которые способствуют подготовке к родам.
к. в эякуляте имеются простагландины которые способствуют подготовке к родам.
Одним из главных факторов половой жизни при беременности является контроль инфекций передающиеся половым путем.
В приемном отделении КГБУЗ «КМКБ№4» нами проведен анализ обращений 200 пациенток поступивших по экстренным показаниям с жалобами на острые боли внизу живота, кровянистые выделения из половых путей, отметим что данная группа выявлена путем опроса при сборе анамнеза. Путем анкетирования пациенток, выяснено: что у 80%(160) женщин жалобы появились на фоне полного благополучия, у всех пациенток беременность раннего срока до 12 недель. 10% (20) женщин жалобы появились после активной физической нагрузки, так же у всех пациенток беременность раннего срока до 12 недель. 6% (12 чел) женщин жалобы появились после пережитого стресса. 4% (8) женщин отмечали тянущие боли внизу живота, сукровичные выделения из половых путей, после полового акта отмечается усиление болей и кровянистых выделений с данными жалобами пациентки поступили в стационар. Всем пациенткам задавался вопрос: был ли у них половой акт при данной беременности — 90% ответили «Да», 10% ответили «Нет». Пациенткам задан следующий вопрос, были ли какие то боли или кровянистые выделения после полового акта? 98% ответили что не было, 2% что появились незначительные тянущие боли внизу живота. Из двухсот пациенток 150 госпитализировано в стационар, 50 направлено в дневной стационар.
Всем пациенткам задавался вопрос: был ли у них половой акт при данной беременности — 90% ответили «Да», 10% ответили «Нет». Пациенткам задан следующий вопрос, были ли какие то боли или кровянистые выделения после полового акта? 98% ответили что не было, 2% что появились незначительные тянущие боли внизу живота. Из двухсот пациенток 150 госпитализировано в стационар, 50 направлено в дневной стационар.
Вывод: Активная сексуальная жизнь не влияет отрицательно на протекание беременности, а даже в некоторых аспектах влияет положительно на течение беременности и развитие плода, но при наличии противопоказаний с медицинской стороны половая жизнь категорически противопоказана при наличии признаков угрозы прерывания беременности.
Список литературы
1. Гинекология: национальное руководство /под ред. В.И. Кулакова, И.Б. Манухина, Г.М. Савельевой. – М.: ГЭОТАР Медиа, 2007. С.1072.
2. Акушерство. Национальное руководство — Айламазян Э.К., Кулаков В.И. и др. — 2009 год — 1200.
— 2009 год — 1200.
3. Беременность малого срока и ретрохориальная гематома: диагностика, лечение и прогнозы на современном этапе развития акушерства. Торчинов А.М., Умаханова М. М., Доронин Г.Л., Рон М.Г. //Молодой ученый. 2013. №4. С. 659-662.
4. Беременность высокого риска. Макацария А.Д. 2015.
5. Диагностический алгоритм при кровотечении в ранние сроки беременности. Вихарева О.Н.1,2, Тетруашвили Н.К., Воеводин С.М., Демидов В.Н., Шмаков Р.Г., Юсупов К.Ф.
6. Выкидыши в ранние сроки беременности: диагностика и тактика ведения. Адамян Л.В., Смольнова Т.Ю., Артымук Н.В.
Курбанисмаилов Р.Б., Кучугура О.А.
КГБУЗ «КМКБ №4», приемное отделение
12 недель беременности – что происходит, развитие плода, ощущения, как выглядит живот
ЧТО ПРОИСХОДИТ
Как и ранее, на сроке 11 – 12 недель беременности размеры тела плода непропорциональны и голова пока намного больше остального туловища. Глазки малыша прикрыты веками, а на месте ресниц, бровей, на верхней губе и подбородке появились пушковые волосики.
На 12-й неделе беременности на подушечках пальчиков плода формируется уникальный кожный рисунок («отпечаток»). Кишечник занял свое место и периодически сокращается, почки вырабатывают мочу, печень выделяет желчь. Гипофиз и щитовидная железа продуцируют гормоны. Кроме эритроцитов, в крови малыша появляются лейкоциты.
На этом этапе продолжает развиваться нервная система, укрепляются мышцы, идет процесс созревания костной ткани, начинают формироваться голосовые связки и слюнные железы.
12-я неделя беременности — срок, когда практически завершается созревание тимуса (вилочковой железы). Это один из главных органов иммунной системы, отвечающий за продуцирование лимфоцитов. А еще к концу этой недели заканчивается формирование половой принадлежности ребенка, и, возможно, во время ближайшего визита на УЗИ вы узнаете, мальчик у вас будет или девочка. Правда, на обычном аппарате этого еще не видно. А вот оборудование, использующее 3D-технологии, позволяет рассмотреть плод более детально.
На сроке 11 – 12 недель беременности вес малыша около 14 г, а длина от копчика до темени составляет 6 – 9 см. Ребенок очень активен: он двигает ручками и ножками, кувыркается, сосет пальчик, поворачивает головку, реагирует на внешние раздражители (вибрации, громкие звуки, яркий свет и др.). Но его шевелений вы еще не ощущаете.
ВАШЕ САМОЧУВСТВИЕ
На 12-й неделе беременности вы можете почувствовать долгожданное улучшение общего физического состояния. Матка продолжает расти и уже доходит до 10 см в ширину и до 12 см в длину. Живот пока не создает дискомфорта, но ваш вес постепенно увеличивается: нормальным показателем на этом сроке является прибавка до 3,5 кг. Но если у вас был сильный токсикоз и набрать заветных килограммов не получилось, не переживайте — очень скоро вы всё наверстаете.
Как и раньше, на 12-й неделе беременности ваша грудь по-прежнему очень чувствительна. В связи с увеличением объема циркулирующей крови вас может беспокоить учащенное сердцебиение. А из-за того, что гормон прогестерон расслабляет гладкую мускулатуру, возможны запоры. По этой же причине иногда появляется легкая изжога.
А из-за того, что гормон прогестерон расслабляет гладкую мускулатуру, возможны запоры. По этой же причине иногда появляется легкая изжога.
Не редкость для беременных и боли в животе. Если дискомфорт возникает лишь время от времени, а болезненные ощущения локализуются по бокам живота, изредка отдавая в поясницу или пах, это неопасно. Такие симптомы объясняются растяжением матки. Поводом для тревоги во время 11 – 12-й недели беременности должны стать ноющие, тянущие или схваткообразные боли в нижней части живота. Особенно когда они сопровождаются коричневыми или кровянистыми мажущими выделениями. В этом случае следует срочно обратиться к врачу, потому что такие симптомы могут быть признаком угрозы самопроизвольного аборта.
Что же касается эмоционального состояния на 12-й неделе беременности, то оно все еще подвержено действию гормонов. Поэтому ваше настроение по-прежнему очень переменчиво: радость сменяется тревогой, чуть что — на глаза наворачиваются слезы. Научитесь расслабляться и больше думайте о своем малыше.
Научитесь расслабляться и больше думайте о своем малыше.
ФАКТОРЫ РИСКА
К концу первого триместра, когда позади уже 12 недель беременности, опасность потерять ребенка с каждым днем уменьшается, и вы можете вздохнуть с облегчением. Однако всегда имеются риски, связанные с травмами, отравлениями и стрессами. Также будущей маме стоит опасаться простуд и повышения температуры тела.
Иногда на этом сроке обнаруживается замершая беременность. Характерные признаки такой патологии — резкое прекращение токсикоза и болезненности в молочных железах, снижение базальной температуры, кровянистые выделения, боли в животе, подтекание околоплодных вод. Если вы заметили какие-то из этих симптомов на 12-й неделе беременности, незамедлительно обращайтесь к врачу.
МЕДИЦИНСКОЕ НАБЛЮДЕНИЕ
На 12-й неделе беременности проводится первый обязательный скрининг. Помимо УЗИ и биохимического анализа крови, на этом сроке вам могут назначить и другие анализы: на ВИЧ-инфекцию, гепатит В, сифилис, на выявление группы крови, резус-фактора и уровня сахара в крови.
Наиболее волнующим моментом является ультразвуковое исследование, во время которого врач изучит состояние и тонус матки, увидит расположение плаценты, определит размер и динамику развития плода, установит предположительную дату родов.
УЗИ на 12-й неделе беременности позволяет определить риск хромосомных аномалий и врожденных патологий. Однако нужно помнить, что результаты ультразвукового исследования не могут расцениваться как окончательный диагноз: если у специалиста появятся какие-либо подозрения, вам надо будет сдать дополнительные анализы и пройти углубленное обследование.
РЕКОМЕНДАЦИИ
Продолжайте придерживаться правильного питания, когда истекает 11 – 12-я неделя беременности. Ешьте часто, но понемногу, по возможности исключите сладости, жирную, копченую и жареную пищу, продукты лучше отваривать или готовить на пару́. Во время беременности не стоит увлекаться вегетарианством, потому что плоду жизненно необходимы животные белки, фосфор и аминокислоты, которых нет в растительной пище. 12 недель беременности — хорошее время для того, чтобы включить в рацион мясо, морепродукты, крупы, молоко и кисломолочную продукцию, свежие овощи, фрукты и зелень. Обязательно пейте много жидкости. Откажитесь от алкоголя: на этом этапе продолжается развитие мозга вашего малыша, и спиртное может нанести непоправимый вред его нервным клеткам, вплоть до полного уничтожения некоторых из них.
12 недель беременности — хорошее время для того, чтобы включить в рацион мясо, морепродукты, крупы, молоко и кисломолочную продукцию, свежие овощи, фрукты и зелень. Обязательно пейте много жидкости. Откажитесь от алкоголя: на этом этапе продолжается развитие мозга вашего малыша, и спиртное может нанести непоправимый вред его нервным клеткам, вплоть до полного уничтожения некоторых из них.
Поддерживайте чистоту своего тела на 11 – 12-й неделе беременности. Если вы страдаете от повышенной потливости, по возможности чаще принимайте душ (использовать мыло каждый раз не обязательно). А в связи с усилением влагалищных выделений особенно внимательно отнеситесь к гигиене половых органов. Рекомендуется отказаться от обычного туалетного мыла в пользу детского и перейти на специальные гели для интимных мест.
Не забывайте тщательно следить за полостью рта. Костная система ребенка строится из кальция, который берется из вашего организма. Из-за этого сильно страдают зубы. Чтобы сохранить их здоровыми, регулярно посещайте стоматолога.
Чтобы сохранить их здоровыми, регулярно посещайте стоматолога.
12-я неделя беременности — самое время проинформировать работодателя о вашем положении: это поможет в дальнейшем избежать недоразумений. Готовясь к разговору, продумайте все нюансы, чтобы между вами и начальством не возникло недопонимания.
Беременность и роды
Третий месяц беременности: изменения в женском организме и развитие плода по неделям
Беременность и роды
Анализы и обследования во время беременности
Питание ребенка
Польза витаминов и минералов
Наводим порядок в наших знаниях о том, какие витамины и минералы и в каком количестве необходимы для здоровья ребенка, и в каких продуктах они содержатся.
Беременность и роды
Спорт во время беременности
Чем полезен спорт в период ожидания малыша и какой спорт выбрать?
Беременность и роды
Работа во время беременности
Как работать во время беременности? Какие льготы и гарантии имеет будущая мама?
Беременность и роды
Питаемся правильно во время беременности
Как создать здоровый рацион для беременной женщины, какие витамины должны присутствовать в диете, сколько жидкости следует выпивать, каким напиткам отдать предпочтение, а каких лучше избегать, какие продукты считаются вредными для беременных и как держать вес под контролем, оставаясь в хорошем настроении.
Боль в животе на ранних сроках беременности
Цели исследования
- Распознать, когда тошнота и рвота во время беременности являются ненормальными.
- Определите наиболее распространенные причины неакушерских болей в животе и острого живота на ранних сроках беременности.
- Пересмотреть диагноз аппендицита у беременных.
- Обсудите алгоритм диагностической визуализации для беременных с подозрением на аппендицит.
Случай и комментарий — часть 1
34-летняя женщина на 14-й неделе беременности поступила в отделение неотложной помощи с жалобами на неспецифические боли в животе, тошноту и рвоту в течение 5 дней. При осмотре она выглядела здоровой, с нормальными жизненными показателями и легкой диффузной болезненностью в животе. Количество лейкоцитов у нее было 19.000 клеток/мкл, и анализ мочи был положительным на нитраты и лейкоцитарную эстеразу (что указывает на возможную инфекцию). У нее диагностировали инфекцию мочевыводящих путей и выписали на антибактериальную терапию. Во время первого визита визуализация не проводилась.
У нее диагностировали инфекцию мочевыводящих путей и выписали на антибактериальную терапию. Во время первого визита визуализация не проводилась.
Пациент вернулся на следующий день с неизменившейся болью в животе и усилением тошноты и рвоты. Было проведено УЗИ плода, которое выявило нормальную сердечную деятельность плода. Дальнейшие анализы не проводились, и ее выписали домой с указанием продолжать прием антибиотиков.
Боль в животе остается наиболее частой причиной обращений в отделение неотложной помощи (ОПО), на долю которой в 2008 г. пришлось более 11% всех посещений. (1) В 2011 г. % были в детородном возрасте, а частота наступления беременности в Соединенных Штатах составляет примерно 10% в любой момент времени (2,3). боль у беременных женщин и оценить, когда тошнота и рвота во время беременности являются ненормальными.
Тошнота, рвота и боль в животе очень распространены при беременности. До 80% беременных женщин испытывают тошноту и рвоту, чаще всего в первом триместре. Симптомы и признаки, которые могут указывать на другую причину, включают тошноту и рвоту, сохраняющиеся после середины беременности (приблизительно 20 недель), и связанные с ними боль в животе, лихорадку или диарею. В этих случаях показано более тщательное обследование. (4) Из-за увеличения матки и положения/движения плода боли в животе также распространены во время беременности. Предупреждающие признаки включают локализованную, внезапную, постоянную или сильную боль или боль, связанную с тошнотой и рвотой, вагинальным кровотечением или лихорадкой. В любом из этих случаев требуется дальнейшее исследование причин, не связанных с беременностью. При наличии любого из вышеперечисленных настораживающих признаков рекомендуется консультация акушера.
Симптомы и признаки, которые могут указывать на другую причину, включают тошноту и рвоту, сохраняющиеся после середины беременности (приблизительно 20 недель), и связанные с ними боль в животе, лихорадку или диарею. В этих случаях показано более тщательное обследование. (4) Из-за увеличения матки и положения/движения плода боли в животе также распространены во время беременности. Предупреждающие признаки включают локализованную, внезапную, постоянную или сильную боль или боль, связанную с тошнотой и рвотой, вагинальным кровотечением или лихорадкой. В любом из этих случаев требуется дальнейшее исследование причин, не связанных с беременностью. При наличии любого из вышеперечисленных настораживающих признаков рекомендуется консультация акушера.
Женщинам детородного возраста, обратившимся в отделение неотложной помощи с как минимум болями в животе, следует провести анализ мочи на беременность, а местонахождение и срок беременности определить с помощью ультразвука. Выкидыш и внематочная беременность являются наиболее частыми причинами боли в животе на ранних сроках беременности и часто сопровождаются вагинальным кровотечением (5, 6). следует изучить, особенно если присутствуют какие-либо из вышеперечисленных предупредительных знаков.
следует изучить, особенно если присутствуют какие-либо из вышеперечисленных предупредительных знаков.
За исключением перекрута яичника, который чаще встречается в первом триместре, причина и частота неакушерских болей в животе при беременности мало зависят от гестационного возраста плода. Ниже приведены приблизительные частоты некоторых причин острого живота у беременных: аппендицит (1/1500 беременностей), холецистит, нефролитиаз, панкреатит и непроходимость тонкой кишки (каждая встречается примерно в 1/3000), с патологией яичников (перекрут или симптоматические образования). ) и лейомиомы матки встречаются реже (7)
После сбора анамнеза, физикального осмотра, теста на беременность и УЗИ следует пересмотреть лабораторные тесты, которые могут помочь в уточнении дифференциального диагноза, включая общий анализ крови, ферменты печени и поджелудочной железы и анализ мочи. Количество лейкоцитов увеличивается до 10 000–14 000 клеток/мкл при нормальной беременности (и до 30 000 клеток/мкл во время родов). Однако сдвиг влево в дифференциале и наличие полос являются ненормальными и требуют дальнейшего исследования. (8) Если клинические признаки и симптомы, сопровождаемые лабораторными данными, не являются окончательными, может потребоваться срочная визуализация.
Однако сдвиг влево в дифференциале и наличие полос являются ненормальными и требуют дальнейшего исследования. (8) Если клинические признаки и симптомы, сопровождаемые лабораторными данными, не являются окончательными, может потребоваться срочная визуализация.
Визуализация во время беременности должна начинаться с УЗИ или магнитно-резонансной томографии (МРТ), поскольку они не имеют ионизирующего излучения и не связаны с повреждением плода. Компрессионное ультразвуковое исследование может быть полезным при подозрении на аппендицит, холецистит, нефролитиаз и патологию яичников. Однако компрессионное ультразвуковое исследование становится менее чувствительным и специфичным во время беременности и в значительной степени зависит от навыков техника или рентгенолога. Если УЗИ неинформативно, можно рассматривать МРТ, так как отсутствие в ней ионизирующего излучения также делает ее безопасной для плода. МРТ может помочь в диагностике острого аппендицита, холецистита, непроходимости кишечника и патологии яичников. Если МРТ недоступна и есть серьезные опасения, что причина болей в животе не связана с беременностью, можно выполнить компьютерную томографию (КТ).
Если МРТ недоступна и есть серьезные опасения, что причина болей в животе не связана с беременностью, можно выполнить компьютерную томографию (КТ).
Если диагностические тесты, содержащие ионизирующее излучение (например, компьютерная томография), считаются клинически необходимыми, их не следует отменять у беременных пациенток даже с учетом повышенного риска повреждения плода. Хотя радиация может нанести вред плоду (включая выкидыш, аномалии развития плода, задержку роста плода, умственную отсталость и рак в будущем), риск невелик, особенно при более низких дозах облучения. В течение первых 2 недель беременности ионизирующее излучение связано с эффектом типа «все или ничего» (выкидыш или неповрежденное выживание) в зависимости от дозы облучения. После этого периода рекомендуется доза менее 5 рад, чтобы уменьшить вероятность повреждения плода (9).) Обычная компьютерная томография брюшной полости и таза дает приблизительно 1 рад радиации. Как правило, у беременных следует использовать наименьшее количество ионизирующего излучения в необходимых диагностических тестах, и для достижения этой цели часто помогает консультация рентгенолога и акушера. (9) Полное обсуждение рисков для плода, связанных с КТ. сканирование выходит за рамки этого комментария, но КТ в этих условиях следует проводить только после консультации акушера.
(9) Полное обсуждение рисков для плода, связанных с КТ. сканирование выходит за рамки этого комментария, но КТ в этих условиях следует проводить только после консультации акушера.
В этом случае при первом посещении отделения неотложной помощи сочетание болей в животе, тошноты и рвоты надлежащим образом вызвало подозрение на не связанную с беременностью причину и вызвало дальнейшие исследования. У пациента был обнаружен лейкоцитоз и положительный анализ мочи, и он лечился от инфекции мочевыводящих путей (ИМП). При первом посещении ей также должны были сделать анализ мочи на беременность и УЗИ, чтобы установить местонахождение и срок беременности. Кроме того, для медицинских работников было бы разумно рассмотреть возможность визуализации, поскольку совокупность симптомов — постоянная боль в животе в течение 5 дней, тошнота, рвота, болезненность в области живота при осмотре и повышенное количество лейкоцитов — не была полностью объяснена простая ИМП. УЗИ было выполнено, когда пациентка вернулась в отделение неотложной помощи и указала на нормальную жизнеспособную беременность. Однако дальнейшая визуализация не проводилась. Учитывая тяжесть и постоянство ее симптомов, несмотря на лечение, было бы уместно провести полное УЗИ брюшной полости (для выявления внутрибрюшной патологии, не связанной с беременностью).
Однако дальнейшая визуализация не проводилась. Учитывая тяжесть и постоянство ее симптомов, несмотря на лечение, было бы уместно провести полное УЗИ брюшной полости (для выявления внутрибрюшной патологии, не связанной с беременностью).
Случай и комментарий — часть 2
Пациент снова вернулся в отделение неотложной помощи в течение 24 часов с постоянными жалобами. Теперь она выглядела более больной, с усилением болей в животе при осмотре. Выполнена магнитно-резонансная томография брюшной полости, которая выявила разрыв червеобразного отростка с признаками воспаления брюшины. Больной был немедленно доставлен в операционную, где у него был обнаружен разлитой перитонит, вторичный по отношению к разрыву червеобразного отростка. Выполнена экстренная лапароскопическая аппендэктомия, которую пациентка перенесла хорошо. К сожалению, через 3 часа после операции у нее случился самопроизвольный аборт и последующее сильное кровотечение, потребовавшее многократных трансфузий. Через несколько дней ее выписали домой.
Оглядываясь назад, можно сказать, что было нецелесообразно выписывать эту пациентку из отделения неотложной помощи после ее первоначального поступления без дальнейшего обследования, и она пережила трагическое нежелательное явление.
На ранних сроках беременности симптомы аппендицита идентичны симптомам, наблюдаемым у небеременных: перипупочная боль, мигрирующая в правый нижний квадрант, сопровождающаяся анорексией, лихорадкой, тошнотой и рвотой. С увеличением гестационного возраста и у рожавших женщин диагностика может стать более сложной, в основном из-за дряблости передней брюшной стенки. квадрант (рисунок) может запутать клиническую картину. Пациенты могут на самом деле жаловаться на боль в правом верхнем квадранте. Более того, по мере увеличения расстояния между брюшиной и червеобразным отростком перитонеальные симптомы могут маскироваться. Наконец, точное изображение аппендикса становится все более сложной задачей. Сокращения матки, более характерные для более поздних сроков гестации, также снижают возможность точного выявления перитонеальных симптомов и болезненности в животе при физикальном обследовании. Несмотря на эти различия, клиницисты должны знать, что боль в правом нижнем квадранте живота остается наиболее частым симптомом аппендицита у беременных. заболеваемость и смертность матери и плода. В данном случае пациент имел несколько необычную картину, без локализации болей в животе. Однако тошнота, рвота и постоянные симптомы должны были побудить клиницистов рассмотреть диагноз аппендицита на ранней стадии обследования.
Несмотря на эти различия, клиницисты должны знать, что боль в правом нижнем квадранте живота остается наиболее частым симптомом аппендицита у беременных. заболеваемость и смертность матери и плода. В данном случае пациент имел несколько необычную картину, без локализации болей в животе. Однако тошнота, рвота и постоянные симптомы должны были побудить клиницистов рассмотреть диагноз аппендицита на ранней стадии обследования.
При подозрении на аппендицит диагностическая визуализация может помочь подтвердить или исключить диагноз. УЗИ является тестом выбора в этой ситуации: диагноз аппендицита ставится, когда в правом нижнем квадранте визуализируется несжимаемая тубулярная структура со слепыми концами более 6 мм. К сожалению, аппендикс не всегда можно визуализировать с помощью УЗИ, а УЗИ может быть менее точным при разрыве аппендикса или при увеличении гестационного возраста. (11) Американский колледж радиологии предлагает МРТ в качестве второго метода при оценке аппендицита в беременная пациентка. Диагноз ставится при визуализации заполненного жидкостью аппендикса диаметром более 7 мм. МРТ обладает высокой чувствительностью и специфичностью для диагностики аппендицита. (12) Однако технология и опыт МРТ не всегда доступны, особенно в небольших больницах или в нерабочее время. В этом случае следует использовать КТ с контрастом или без него. КТ легко доступна в большинстве центров и обладает высокой чувствительностью и специфичностью для диагностики аппендицита. Диагноз ставится при визуализации кала, увеличенной ненаполняемой тубулярной структуры или воспалении правого нижнего квадранта. Использование контраста обычно повышает точность диагностики с потенциальным увеличением вреда для плода (см. выше). Решение об использовании контраста должно сбалансировать потенциальный вред плоду с возможной задержкой диагностики из-за отсутствия визуализации аппендикса, если контраст не используется. Задержка может привести к разрыву аппендикса и увеличению смертности плода. Частота потери плода увеличивается с 3–5% при неразорвавшемся аппендиците до 25% при разрыве аппендикса.
Диагноз ставится при визуализации заполненного жидкостью аппендикса диаметром более 7 мм. МРТ обладает высокой чувствительностью и специфичностью для диагностики аппендицита. (12) Однако технология и опыт МРТ не всегда доступны, особенно в небольших больницах или в нерабочее время. В этом случае следует использовать КТ с контрастом или без него. КТ легко доступна в большинстве центров и обладает высокой чувствительностью и специфичностью для диагностики аппендицита. Диагноз ставится при визуализации кала, увеличенной ненаполняемой тубулярной структуры или воспалении правого нижнего квадранта. Использование контраста обычно повышает точность диагностики с потенциальным увеличением вреда для плода (см. выше). Решение об использовании контраста должно сбалансировать потенциальный вред плоду с возможной задержкой диагностики из-за отсутствия визуализации аппендикса, если контраст не используется. Задержка может привести к разрыву аппендикса и увеличению смертности плода. Частота потери плода увеличивается с 3–5% при неразорвавшемся аппендиците до 25% при разрыве аппендикса. (13) Материнская заболеваемость также выше при разрыве аппендикса.
(13) Материнская заболеваемость также выше при разрыве аппендикса.
Учреждения должны разработать алгоритм оптимальной визуализации беременных с острым абдоминальным процессом, и этот алгоритм должен быть доведен до сведения всех клиницистов, осуществляющих уход за беременными. Алгоритм должен учитывать передовой опыт, а также опыт и возможности рентгенологической бригады. Цель должна состоять в том, чтобы свести к минимуму ионизирующее излучение и повреждение плода при сохранении диагностической точности. Использование алгоритма, а также клинические исходы у беременных с болью в животе должны быть проверены и пересмотрены. Результаты этих обзоров должны быть предоставлены клиницистам и могут быть легко включены в институциональные собрания, посвященные улучшению больниц.
Внедрение контрольного перечня также может помочь снизить заболеваемость у беременных с болями в животе без какого-либо негативного влияния на безопасность. Контрольные списки в медицине связаны со снижением заболеваемости и смертности, улучшением коммуникации, снижением побочных эффектов и улучшением соблюдения больничных операционных процедур. (14) Компьютеризированный контрольный список может рассматривать атипичные признаки и симптомы у беременных пациенток и побуждать клиницистов к рассмотрению других диагнозов. . В этом случае, например, 5-дневная боль в животе, тошнота и рвота с болезненностью в животе при физикальном обследовании должны были побудить к исследованию диагнозов, отличных от ИМП, и могли привести к визуализации брюшной полости.
(14) Компьютеризированный контрольный список может рассматривать атипичные признаки и симптомы у беременных пациенток и побуждать клиницистов к рассмотрению других диагнозов. . В этом случае, например, 5-дневная боль в животе, тошнота и рвота с болезненностью в животе при физикальном обследовании должны были побудить к исследованию диагнозов, отличных от ИМП, и могли привести к визуализации брюшной полости.
В приведенном выше случае при первом посещении должны были быть задокументированы местонахождение беременности и срок беременности, а дальнейшее исследование признаков и симптомов пациентки должно было потребовать визуализации брюшной полости и таза и консультации со специалистом-акушером. Когда пациент вернулся с ухудшением симптомов, была проведена соответствующая визуализация, которая выявила острый аппендицит. Ошибка (задержка в постановке диагноза) привела к катастрофическому неблагоприятному событию — гибели плода. Контрольный список, выделяющий предупреждающие признаки, указанные выше, или алгоритм ранней и безопасной визуализации могли привести к более ранней диагностике и лучшему результату.
Пункты на вынос
- Тошнота и рвота часто встречаются на ранних сроках беременности, но симптомы, которые сохраняются после 16–20 недель или сопровождаются болью в животе, следует считать ненормальными и оценивать.
- Первоначальная визуализация при оценке боли в животе у беременных должна начинаться с УЗИ или МРТ, но ионизирующая визуализация, которая четко показана в клинической ситуации, не должна быть отложена или отложена у беременных пациенток из-за опасений о вреде для плода.
- Врачи отделения неотложной помощи совместно со специалистами-акушерами должны разработать алгоритм диагностической визуализации для беременных с болью в животе, исходя из наличия и опыта их рентгенологического персонала.
- Консультация акушера-гинеколога настоятельно рекомендуется пациентам с болями в животе, связанными с тошнотой и рвотой во время беременности.
- Аппендицит остается наиболее частой причиной острого живота у беременных, а задержка в диагностике увеличивает смертность плода.

Чарли К. Килпатрик, доктор медицины, адъюнкт-профессор акушерства и гинекологии, директор резидентуры Медицинский колледж Бэйлора, Хьюстон, Техас
Преподаватели Раскрытие информации: финансовые договоренности или другие отношения с производителями любых коммерческих продуктов, обсуждаемых в рамках этого мероприятия по непрерывному медицинскому образованию. Кроме того, комментарий не включает информацию об использовании фармацевтических продуктов или медицинских устройств в исследованиях или не по прямому назначению.
Ссылки
1. Посещения отделения неотложной помощи при болях в груди и животе: США, 1999–2008 гг. Атланта, Джорджия: Национальный центр статистики здравоохранения, Центры по контролю и профилактике заболеваний, Министерство здравоохранения и социальных служб США; Сентябрь 2010 г. Краткий обзор данных NCHS № 43. [Доступно по адресу]
2. Исследование амбулаторного медицинского обслуживания Национальной больницы: сводные таблицы отделений неотложной помощи за 2011 г. Атланта, Джорджия: Центры по контролю и профилактике заболеваний, Национальный центр статистики здравоохранения, Центры по контролю и профилактике заболеваний, Министерство здравоохранения и социальных служб США; Ноябрь 2014 г. [Доступно]
Атланта, Джорджия: Центры по контролю и профилактике заболеваний, Национальный центр статистики здравоохранения, Центры по контролю и профилактике заболеваний, Министерство здравоохранения и социальных служб США; Ноябрь 2014 г. [Доступно]
3. Показатели беременности среди женщин в США продолжают снижаться. Атланта, Джорджия: Национальный центр статистики здравоохранения, Центры по контролю и профилактике заболеваний, Министерство здравоохранения и социальных служб США; Декабрь 2013 г. Краткий обзор данных NCHS № 136. [Доступно по адресу]
4. McCarthy FP, Lutomski JE, Greene RA. Hyperemesis gravidarum: современные перспективы. Int J Женское здоровье. 2014;6:719-725. [перейти в PubMed]
5. Doubilet PM, Benson CB, Bourne T, Blaivas M; Общество радиологов в многопрофильной группе ультразвуковых исследований по ранней диагностике выкидыша в первом триместре и исключению жизнеспособной внутриматочной беременности. Диагностические критерии нежизнеспособной беременности в начале I триместра. N Engl J Med. 2013;369: 1443-1451. [перейти в PubMed]
N Engl J Med. 2013;369: 1443-1451. [перейти в PubMed]
6. Lipscomb GH. Внематочная беременность: все еще вызывает беспокойство. Акушерство Гинекол. 2010;115:487-488. [перейти в PubMed]
7. Kilpatrick CC, Monga M. Доступ к острому животу при беременности. Obstet Gynecol Clin North Am. 2007; 34:389-402. [перейти в PubMed]
8. Кувин С.Ф., Брехер Г. Дифференциальное количество нейтрофилов при беременности. N Engl J Med. 1962; 266:877-878. [перейти в PubMed]
9. Комитет ACOG по акушерской практике. Мнение комитета ACOG № 299 (заменяет № 158, сентябрь 1995 г.): рекомендации по диагностической визуализации во время беременности. Акушерство Гинекол. 2004; 104:647-651. [перейти в PubMed]
10. Mourad J, Elliot JP, Erikson L, Lisboa L. Аппендицит во время беременности: новая информация, которая противоречит давним клиническим представлениям. Am J Obstet Gynecol. 2000;182:1027-1029. [перейти в PubMed]
11. Lim HK, Bae SH, Seo GS. Диагностика острого аппендицита у беременных: значение УЗИ. AJR Am J Рентгенол. 1992; 159:539-542. [перейти в пабмед]
AJR Am J Рентгенол. 1992; 159:539-542. [перейти в пабмед]
12. Андреотти Р.Ф., Ли С.И., Дехесус А.С. и др. Критерии соответствия ACR острой тазовой боли в репродуктивной возрастной группе. Ультразвук Q. 2011;27:205-210. [перейти в PubMed]
13. Doberneck RC. Аппендэктомия во время беременности. Am Surg. 1985;51:265-268. [перейти в PubMed]
14. Томассен О., Сторесунд А., Сёфтеланд Э., Браттебо Г. Влияние контрольных списков безопасности в медицине: систематический обзор. Acta Anaesthesiol Scand. 2014;58:5-18. [перейти в PubMed]
Рисунок
Рисунок. Иллюстрация, показывающая, как положение приложения изменяется во время беременности. (Иллюстрация © 2015 Крис Гралапп.)
Причины боли в животе во время беременности
Мой самый сильный приступ боли в животе во время беременности разбудил меня посреди ночи. Я была в отпуске за 3000 миль от дома, на шестом месяце беременности моим первым ребенком и не могла снова заснуть после двух мучительных приступов боли, поразивших мой правый бок. Чувствовалось, будто что-то внутри рвется, хотя это длилось всего секунду или две.
Чувствовалось, будто что-то внутри рвется, хотя это длилось всего секунду или две.
Я перевела дыхание — мой муж храпел рядом со мной — и сидела выжидающе, ожидая продолжения. У меня не было кровотечения, у меня не было лихорадки, головной боли или каких-либо других симптомов. Поскольку боль ушла так же быстро, как и пришла, а врача не было под рукой, я изо всех сил старалась расслабиться.
Только через пару недель после моего следующего визита к акушеру я узнала, что испытываю боль в круглой связке, распространенный дискомфорт во время беременности, который возникает по мере расширения матки. Сама по себе боль в связках не вызывает беспокойства. А как насчет других болей в животе во время беременности? Спазмы или сильная болезненность, которые сопровождаются тошнотой, кровотечением, головными болями или множеством других симптомов, могут указывать на состояние, на наличие которого вам необходимо провериться. Читайте дальше, чтобы узнать больше о том, что может вызвать боль в животе во время беременности и что с этим делать.
В этой статье:
Распространенные причины болей в животе при беременности
Серьезные причины болей в животе при беременности
Когда обращаться к врачу по поводу болей в животе при беременности
Как облегчить боль в животе при беременности
Распространенные причины болей в животе во время беременности
Боль в связках, характеризующаяся острой болью в животе, бедрах или паху, возникает по мере того, как связки, поддерживающие матку, растягиваются и утолщаются, обычно во втором триместре. Это одна из наиболее распространенных причин болей в животе во время беременности, и она может быть абсолютно мучительной, иногда усиливаясь при длительном сидении или стоянии. «Ваша матка превращается из размера лимона в размер арбуза — это больно», — говорит Мередит Алстон, доктор медицинских наук, доцент Медицинской школы Университета Колорадо и акушер-гинеколог Денверского медицинского центра здоровья.
Другие распространенные причины болей в животе при беременности включают:
• Запор. По словам Алстона, из-за того, что прогестерон замедляет работу желудочно-кишечного тракта, беременность может усугубить запор. Вы, вероятно, знаете, на что это похоже: постоянные спазмы желудка и менее трех дефекаций в неделю.
По словам Алстона, из-за того, что прогестерон замедляет работу желудочно-кишечного тракта, беременность может усугубить запор. Вы, вероятно, знаете, на что это похоже: постоянные спазмы желудка и менее трех дефекаций в неделю.
• Изжога. ГЭРБ, или гастроэзофагеальная рефлюксная болезнь, также вызывается замедлением работы вашей системы и растущей маткой, давит на желудок, особенно в третьем триместре. Ваш желудок может чувствовать себя кислым, и у вас будет явный ожог в груди, когда кислота попадет в пищевод.
• Гастроэнтерит. Беременность не делает вас невосприимчивым к желудочным инфекциям. Если тошнота, рвота и/или диарея сопровождают боль в животе, позвоните своему врачу. Невылеченные симптомы могут привести к обезвоживанию организма или преждевременным родам.
Серьезные причины болей в животе при беременности
Специфические для беременных состояния, которые проявляются болью в животе во время беременности, страшно читать и думать, но, к счастью, большинство из них встречаются редко. Они могут включать:
Они могут включать:
• Внематочная беременность. Как правило, внематочную беременность диагностируют на ранних сроках беременности, если она возникает вне матки, обычно в фаллопиевой трубе. По словам Алстона, это характеризуется болью в области таза и усиливающейся болью в животе с легким или сильным вагинальным кровотечением.
• Выкидыш. Спазмы в животе или боль внизу живота с кровянистыми выделениями могут сигнализировать о выкидыше, который происходит до 20-й недели беременности.
• Отслойка плаценты. Отторжение плаценты от стенки матки может произойти из-за травмы — падения, автомобильной аварии — но это также может произойти просто так, говорит Алстон. Это может вызвать боль в животе во время беременности, возможно, сопровождающуюся болью в спине или схватками.
• Преэклампсия. Alston предупреждает, что внезапное сильное расстройство желудка с болью в правом верхнем квадранте может сигнализировать о преэклампсии — расстройстве, характеризующемся высоким кровяным давлением.
• Преждевременные роды. Боль в животе при беременности может быть началом схваток. «У вас будет нарастающая и ослабевающая боль — вот что делают схватки», — говорит Алстон. «Мы беспокоимся, когда у пациенток возникает ощущение, что их матка становится твердой, приходит и уходит, если они до 37 недель». У вас также может быть кровотечение или утечка жидкости.
• Холестаз. Если у вас сильный зуд без сыпи, а также, возможно, тошнота и боль в верхней правой части живота, возможно, у вас холестаз беременных или проблема с печенью. Это редко и чаще всего происходит в третьем триместре.
• Triple-I инфекция. Внутриутробная инфекция (хориоамнионит) возникает, когда бактерии проникают из влагалища в матку и заражают оболочки вокруг плода, объясняет Кэрри Террелл, доктор медицинских наук, директор отделения акушерства, гинекологии, акушерства и планирования семьи Миннесотского университета. Симптомы включают лихорадку, болезненность желудка и учащенное сердцебиение.
Существуют некоторые другие состояния, не связанные с беременностью, которые могут вызвать боль в животе во время беременности, например:
• Аппендицит. По данным исследования 2011 года, это происходит примерно в одной из 1500 беременностей, обычно в течение первых двух триместров. Симптомы такие же, как и у небеременных женщин: внезапная боль в правой части нижней части живота или вокруг пупка, которая может усиливаться при кашле или ходьбе; тошнота и рвота; потеря аппетита и субфебрильная температура.
• Инфекция почек. Лихорадка, озноб и боль в паху, спине и животе во время беременности могут указывать на инфекцию почек, которая, если ее не лечить, увеличивает риск рождения ребенка с низкой массой тела при рождении.
• Перекрут яичника. Редко, но внезапная появляющаяся и исчезающая боль в нижней части живота с одной стороны может указывать на то, что один из ваших яичников перекручен, перекрывая собственное кровоснабжение.
Когда обращаться к врачу по поводу болей в животе при беременности
Несмотря на то, что рост и растяжение опорно-двигательного аппарата может быть чрезвычайно болезненным в нижней части тела, это не редкость, и визит к врачу не принесет облегчения. Тем не менее, вы никогда не должны медлить и звонить своему врачу или акушерке по поводу любой боли в животе во время беременности.
«Как правило, во всех триместрах мы довольно серьезно относимся к боли в животе, — говорит Террелл. «Это может быть признаком чего-то лежащего в основе или других текущих проблем, и мы хотим, чтобы люди оценивались».
Ваш лечащий врач должен знать, является ли ваша боль в животе сильной, постоянной и сопровождается каким-либо вагинальным кровотечением или температурой выше 100,4, — говорит Рония Гордон, доктор медицинских наук, акушер-гинеколог и клинический доцент кафедры акушерства и гинекологии в Лангоне Нью-Йоркского университета. Здоровье в Нью-Йорке. Выяснить, что ваша боль не свидетельствует о чем-то серьезном, после обследования намного лучше, чем оставить без лечения потенциально острое состояние, которое может нанести вред вам и ребенку в долгосрочной перспективе.
Как облегчить боль в животе во время беременности
«Вы носите с собой этот арбуз, и ваша спина и пресс, как правило, не очень-то его любят», — говорит Алстон. Для заурядных болей роста, которые могут возникнуть в любое время — обычно во втором или третьем триместре, когда ваш животик больше — вы можете найти некоторое облегчение, приняв теплую ванну, прикладывая грелку к животу или стороны или принимая тайленол (после того, как ваш врач разрешит вам), говорит она. Сохранение активности — ходьба или другие легкие упражнения — также могут помочь облегчить боль в животе во время беременности.
Обновлено в феврале 2020 г.
Биографии экспертов:
Мередит Алстон , доктор медицинских наук, доцент Медицинского факультета Университета Колорадо и акушер-гинеколог Денверского медицинского центра здоровья. Она получила степень доктора медицины в Медицинской школе Университета Эмори в 2003 году.
Кэрри Террелл , доктор медицинских наук, акушер-гинеколог и директор отделения акушерства, гинекологии, акушерства и планирования семьи в Университете Миннесоты.
