Увеличился живот на ранних сроках беременности: Большой живот на раннем сроке — 20 ответов
Содержание
6 неделя беременности: ощущения в животе, что происходит, симптомы, признаки, размер и развитие плода, УЗИ
6-я неделя: что происходит с малышом?
На сроке 6 недель беременности размер плода составляет около 4-6 мм. Продолжается закладка органов и систем.
Очень важным событием является начало формирования головного мозга. Стремительное развитие нервной системы приводит к тому, что столь крошечное существо уже на сроках 6–7 недель беременности может реагировать на внешние раздражители.
В 6 недель беременности закладываются ручки и ножки, но пока это всего лишь зачатки. Шестая неделя беременности — это начало движения крови по организму эмбриона. Одно из важных событий этого срока беременности — начавшееся сердцебиение плода на 5 неделе. Крошечное сердце бьется чаще, чем у взрослого человека, частота его сокращений на этом сроке составляет 100-130 ударов в минуту.
Полезно знать
Продолжается закладка органов — формируются зачатки легких, костного мозга, селезенки. Едва намечаются наружные половые органы. Пройдет не так уж много времени, и вы узнаете ответ на животрепещущий вопрос: будет ли у вас мальчик или девочка.
Едва намечаются наружные половые органы. Пройдет не так уж много времени, и вы узнаете ответ на животрепещущий вопрос: будет ли у вас мальчик или девочка.
Беременность 6–7 недель характеризуется дифференцировкой пищеварительного тракта. Формируется пищевод, в пищеварительной трубке появляется расширение — будущий желудок, закладывается поджелудочная железа.
6-я неделя: что происходит с организмом будущей мамы?
Организм будущей мамы на сроке 6 недель беременности находится под влиянием мощной гормональной перестройки. В подавляющем большинстве случаев женщина уже знает о наступившей беременности, поскольку наряду с отсутствием менструаций все настойчивее проявляют себя новые признаки. Как правило, на этом сроке женщина уже сделала тест на беременность, возможно, даже не один. Многие уже подтвердили свою беременность на УЗИ и посетили специалиста.
Важно!
Если вы действительно беременны, то тест будет положительным в 100% случаев. Если же при отсутствии менструации ваш тест отрицательный, не откладывайте с визитом к специалисту. Отрицательный тест на беременность, вкупе с имеющимися признаками беременности, может свидетельствовать о серьезных неполадках в организме или о патологии беременности, требующей внимания специалистов.
Отрицательный тест на беременность, вкупе с имеющимися признаками беременности, может свидетельствовать о серьезных неполадках в организме или о патологии беременности, требующей внимания специалистов.
На сроке 6 недель беременности все более явственно проявляются признаки нового состояния. Периоды подъема настроения чередуются с усталостью и спадом. Женщина может быть сонлива, быстрее устает. Эти симптомы могут существенно снижать работоспособность и влиять на повседневную деятельность. Другие женщины, напротив, ощущают прилив сил и развивают бурную деятельность.
Изменения могут коснуться и аппетита, причем как в одну, так и в другую сторону. Аппетит обычно повышается у женщин, у которых нет токсикоза беременности. Если вам постоянно хочется есть, помните о том, что для гармоничного течения беременности и для развития малыша важно не усиленное, а правильное питание. Избыточный вес может ухудшить ваше самочувствие на более поздних сроках и осложнить течение беременности.
Появляются такие признаки как пристрастие к определенной пище, отмечается высокая чувствительность к запахам.
Женщина может отмечать следующие симптомы: набухание и чувствительность груди, ощущение покалывания или тяжести в молочных железах. У многих темнеют соски, а если посмотреть на живот, то можно увидеть темную линию от пупка к лобку, но это на более поздних сроках. Это признаки гормональных изменений в организме, которые самостоятельно пройдут вскоре после родов.
Иногда будущие мамы на ранних сроках беременности жалуются на то, что у них тянет низ живота и время от времени появляются неприятные ноющие боли в этой области. Многие отмечают, что они похожи на менструальные, могут концентрироваться в какой-то одной точке, а могут быть обширными и отдавать в поясницу. Причины, почему у будущей мамы тянет низ живота, разные. Например, постепенное увеличение в размерах матки и растяжение поддерживающих ее связок или спазмы в кишечнике. Подобные незначительные ощущения, как правило, не сигнализируют о какой-либо патологии беременности. Но если боль усиливается и/или долго не проходит, следует сообщить об этом специалисту.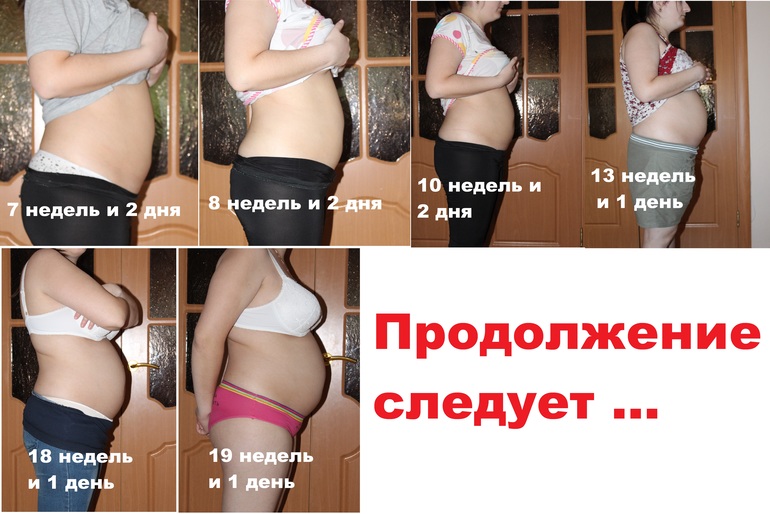
Полезно знать
В этот период может участиться мочеиспускание. Это связано с увеличением матки. Она еще не увеличилась настолько, чтобы вырос живот, но на мочевой пузырь давит вполне ощутимо.
Кишечник, напротив, может стать более ленивым. Это приводит к запорам уже на ранних сроках беременности. Причиной здесь является не только механическое давление растущей матки, но и деятельность гормона беременности — прогестерона.
Головные боли, подташнивание, повышенное слюноотделение являются неприятными спутниками беременности. Интересно, что каждая беременность уникальна. И если у вас сейчас есть все эти неприятные симптомы, то в следующую беременность вы с удивлением можете обнаружить, что она никак не проявляется. Возможно, это станет для вас сейчас небольшим утешением.
Полезно знать
Каждая третья женщина не испытывает никаких новых ощущений. Будущую маму может даже удивлять, что у нее нет признаков беременности. Не переживайте, это абсолютно нормально.
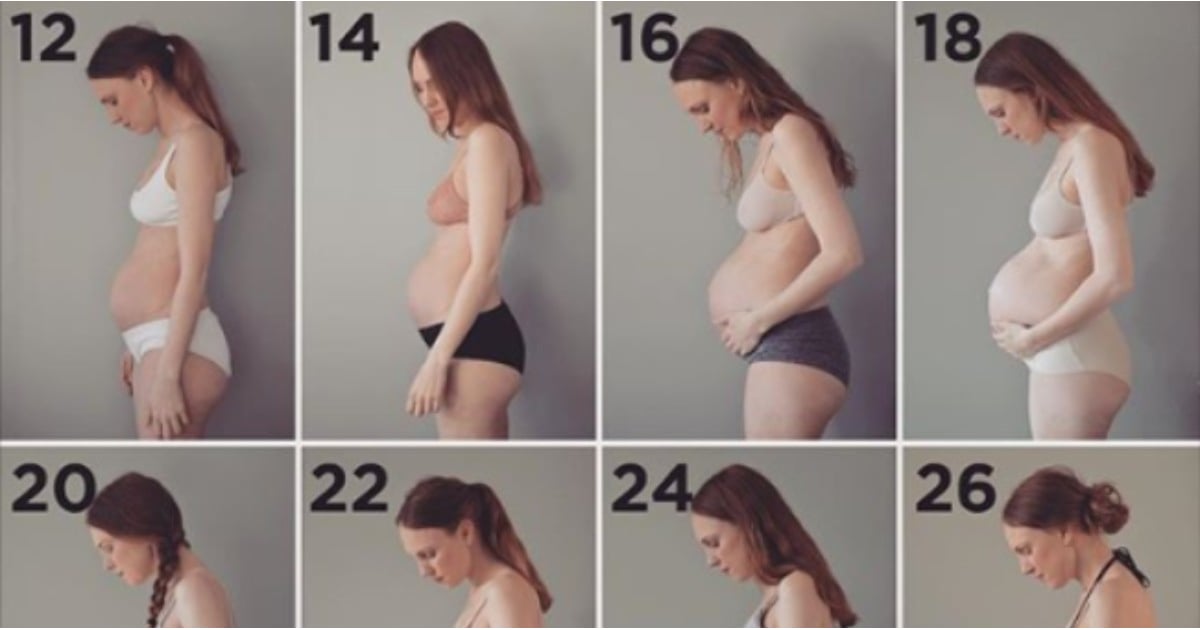
Внешне живот пока еще точно такой же, каким он был до беременности. Это естественно, ведь размеры плода пока еще очень маленькие и матка увеличилась незначительно. И если некоторым женщинам кажется, что живот увеличился в размерах, а одежда в талии стала маловата, то причина, скорее всего, в скоплении газов в кишечнике. Кстати, с работой кишечника связаны и ощущения в животе, которые женщина может принимать за шевеления плода. Для настоящих шевелений еще очень рано.
УЗИ на этом сроке подтвердит наличие беременности в 100% случаев. УЗИ поможет определить наличие плодного яйца с эмбрионом внутри, место прикрепления в матке и маточный тонус. Более того, четко определяется сердцебиение вашего такого крошечного, но уже горячо любимого малыша. Если вы испытываете неприятные ощущения в животе, данный метод ответит на вопрос, не являются ли они признаком угрозы прерывания беременности.
Однако не стоит делать многократные УЗИ, если к этому нет медицинских показаний. Хотя ультразвук и считается безопасным для малыша, а маме порой интересно наблюдать за увеличением его размеров, все же позвольте природному процессу идти естественным путем.
Медицинские обследования
В сроке шесть недель, если домашний тест подтвердил факт беременности, необходимо обратиться к врачу, чтобы встать на учет по беременности в женской консультации или частном медицинском центре. Ранняя постановка на учет позволяет своевременно выявить и скорректировать возможные отклонения в состоянии здоровья. В этом сроке врач проведет полный внешний осмотр: определит рост и вес, измерит размеры таза, определит уровень артериального давления, пульса. Дополнительно будет назначен целый ряд анализов:
- общеклинический, биохимический анализы крови. Они необходимы для общей оценки состояния здоровья, исключения хронических заболеваний, инфекций, воспаления;
- анализы мочи для оценки состояния мочевыделительной системы, исключения воспалительных, инфекционных процессов;
- подтверждение факта беременности и уточнение срока по данным концентрации ХГЧ в крови при необходимости.
Помимо этого, акушер-гинеколог назначает целый ряд обследований, которые важны для прогнозов в отношении ведения беременности – это группа крови и резус-фактор, коагулограмма, которая позволяет оценить свертывающую способность крови. Проводится комплексное обследование на наличие различных инфекций – ВИЧ, вирусные гепатиты, сифилис, TORCH-инфекции, которые могут серьезно навредить плоду на ранних этапах развития.
Проводится комплексное обследование на наличие различных инфекций – ВИЧ, вирусные гепатиты, сифилис, TORCH-инфекции, которые могут серьезно навредить плоду на ранних этапах развития.
Врач берет мазки на флору, которые помогают ему оценить микрофлору половых путей, исключить воспалительные процессы.
Дополнительно выполняется УЗИ органов малого таза, которое позволяет подтвердить факт беременности и определить возможные осложнения (замершая беременность, внематочная).
Рекомендации специалистов
Беременность – это время для пересмотра своего образа жизни и привычек. Прежде всего, необходим отказ от вредных привычек (включая употребление избыточного количества кофе).
Важен четкий режим дня с достаточным ночным сном (не менее 8-9 часов). Если возникает токсикоз, стоит добавить еще и дневной отдых. На протяжении дня важно хотя бы 1,5-2 часа бывать на улице.
Необходимо соблюдать интимную гигиену, чтобы избежать воспалительных процессов и раздражения кожи.
Важно избегать переутомления, тяжелых физических нагрузок, стрессов.
Каждую неделю нужно взвешиваться, чтобы контролировать массу тела и оценивать динамику изменений.
Обсудите с врачом прием поливитаминных комплексов для беременных, дополнительных компонентов в дополнение к здоровому рациону.
- 1. Барбараш Н. А., Барбараш О. Л., Калентьева С. В. Организм женщины при беременности: экстрагенитальные изменения (обзор литературы) // Сибирский научный медицинский журнал. 2005. №2.
- 2. Нормальная беременность (клинические рекомендации) // Акушерство и гинекология: Новости. Мнения. Обучения. 2020. №4 (30).
- 3. Акушерство : национальное руководство / под ред. Э. К. Айламазяна, В. И. Кулакова, В. Е. Радзинского, Г. М. Савельевой. — М. : ГЭОТАР-Медиа, 2014. — 1200 с. — (Серия «Национальные руководства»). ISBN 978-5-9704-2794-1.
- Врач-педиатр
- Занимается патофизиологией, иммунологией, вопросами питания детей и взрослых
- Закончила курс по ГВ от ВОЗ/ЮНИСЕФ, преподавала в ВолГМУ, кафедра Патофизиологии с курсом иммунологии, аллергологии
Другие
статьи автора
Заболевания щитовидной железы и беременность | Бурумкулова
В своей практике как эндокринологи, так и акушеры-гинекологи часто встречаются с различными заболеваниями щитовидной железы (ЩЖ) у беременных, что представляет собой значительный клинический и научный интерес как для изучения патологии этих нарушений, так и в плане их лечения.
Как известно, беременность часто ведет к возникновению зоба. Увеличение размеров и объема ЩЖ во время беременности наблюдается вследствие как более интенсивного кровоснабжения ткани ЩЖ, так и увеличения массы ткани ЩЖ. Стимулировать функцию ЩЖ во время беременности могут 3 фактора: возрастание степени связывания тиреоидных гормонов (ТГ) с белками крови, повышение уровня хорионического гонадотропина (ХГ) в крови беременных и недостаточное снабжение ЩЖ йодом в связи с повышенной экскрецией йода с мочой во время беременности (см. рисунок).
Возрастание связывания ТГ с белками крови. Более 99% циркулирующих в крови ТГ связано с белками плазмы: тироксинсвязывающим глобулином (ТСГ), тироксинсвязывающим преальбуми- ном и альбумином. Относительное распределение величины связывания ТГ с различными связывающими белками напрямую зависит от степени их сродства и концентрации. 80% ТГ связано с ТСГ. Связанная и неактивная фракции ТГ находятся в равновесии со «свободной» несвязанной фракцией, которая представляет собой лишь небольшую долю всех циркулирующих ТГ: 0,03—0,04% для свободного тироксина (свТ4) и 0,3—0,5% для свободного трийодтиронина (свТ3). Однако именно эта фракция обеспечивает всю метаболическую и биологическую активность ТГ.
Однако именно эта фракция обеспечивает всю метаболическую и биологическую активность ТГ.
При беременности, уже через несколько недель после зачатия сывороточный уровень ТСГ прогрессивно повышается в результате стимуляции значительным количеством эстрогенов, вырабатываемых плацентой. Затем уровень ТСГ достигает плато, которое поддерживается до момента родов. И, напротив, уровень 2 других циркулирующих связывающих белков имеет тенденцию к снижению, главным образом в результате пассивного
Схема стимуляции ЩЖ при беременности
разведения вследствие увеличенного сосудистого пула (кровяного депо).
Результатом повышения при беременности продукции ТСГ является повышение общего уровня ТГ. Уровни общих Т4 (обТ4) и Т3 (обТ3) -значительно повышаются в течение первой половины беременности и достигают плато к 20-й неделе, оставаясь в дальнейшем на том же уровне. Транзи- торное снижение количества свТ4 и свТз по принципу обратной связи стимулирует высвобождение тиреотропного гормона (ТТГ) и восстановление гомеостаза уровня свободных форм ТГ.
Адекватное поддержание тиреоидного гомеостаза нарушено примерно у 1/3 беременных женщин, что приводит к развитию состояния относительной гипотироксинемии.
Стимуляция функции ЩЖ во время беременности ХГ. ХГ секретируется плацентой только у приматов. Он вырабатывается в больших количествах синцитиотрофобластом плаценты, особенно в первой четверти беременности. Важнейшая функция ХГ — стимуляция стероидогенеза сначала в желтом теле, затем в плаценте.
Значение ХГ для стимуляции ЩЖ женщин во время беременности не до конца изучено. Известно, что существует корреляция между подавлением секреции ТТГ и повышением концентрации ХГ, а также между уровнем ХГ и уровнем свТ4. ХГ способен оказывать прямое стимулирующее действие на ЩЖ матери (причем это влияние наиболее выражено в конце I триместра беременности) благодаря молекулярному сходству ХГ с ТТГ. Действуя на ранних сроках беременности как слабый ’’аналог” ТТГ, ХГ ответствен за небольшое повышение сывороточных уровней свТ4 и свТ3 и как следствие за снижение сывороточного уровня ТТГ. У подавляющего большинства здоровых беременных сти- муляторный эффект ХГ на ЩЖ является коротким и незначительным. Однако у 1—2% всех беременных во время I триместра беременности отмечается снижение концентрации ТТГ и повышение уровня свТ3, что сопровождается клиникой тиреотоксикоза. Этот синдром получил название ’’гестационный транзиторный тиреотоксикоз” (ГТТ).
У подавляющего большинства здоровых беременных сти- муляторный эффект ХГ на ЩЖ является коротким и незначительным. Однако у 1—2% всех беременных во время I триместра беременности отмечается снижение концентрации ТТГ и повышение уровня свТ3, что сопровождается клиникой тиреотоксикоза. Этот синдром получил название ’’гестационный транзиторный тиреотоксикоз” (ГТТ).
Возможными причинами повышения уровня ХГ и развития ГТТ могут быть следующие: 1) несбалансированная продукция ХГ вследствие тран- зиторной суперэкспрессии гена, кодирующего Р-субъединицу ХГ; 2) изменения в степени гликозилирования молекулы ХГ, что в свою очередь приводит к удлинению периода его полувыведения; 3) увеличение массы синцитиальных клеток трофобласта плаценты у некоторых женщин (например, при многоплодной беременности). При многоплодной беременности концентрация ХГ возрастает пропорционально числу плацент.
ГТТ нередко сопровождается неукротимой рвотой беременных (hyperemesis gravidatum), что затрудняет его диагностику из-за того, что на ранних сроках беременности в принципе характерны тошнота и рвота. Это состояние обычно носит транзиторный характер и разрешается ко II триместру беременности. Диагноз ГТТ ставят на основании повышенного уровня ХГ, незначительно подавленной концентрации ТТГ, увеличения сывороточных уровней свТ4 и свТ3 до показателей, характерных для гипертиреоза. Лечение тиреостатиками ГТТ не показано; при выраженных клинических симптомах достаточно только короткого курса р-адреноб- локаторов.
Это состояние обычно носит транзиторный характер и разрешается ко II триместру беременности. Диагноз ГТТ ставят на основании повышенного уровня ХГ, незначительно подавленной концентрации ТТГ, увеличения сывороточных уровней свТ4 и свТ3 до показателей, характерных для гипертиреоза. Лечение тиреостатиками ГТТ не показано; при выраженных клинических симптомах достаточно только короткого курса р-адреноб- локаторов.
Таким образом, клиницистам важно знать, что симптоматика тиреотоксикоза при беременности имеет специфические отличия и может являться следствием не только аутоиммунного процесса в ЩЖ, но и гормональных изменений, присущих собственно беременности.
Понижение доступности йода при одновременном повышении потребности в нем при беременности. Повышение потребности в йоде во время беременности связано с двумя факторами. С одной стороны, при беременности наблюдается дополнительная потеря йода из организма матери за счет усиленного почечного клиренса йодида, с другой — потеря йодида во второй половине беременности усиливается из-за того, что часть материнского пула неорганического йодида потребляется фето- плацентарным комплексом и идет на синтез ТГ ЩЖ плода.
Для женщин, проживающих в странах с достаточным уровнем потребления йода (таких, как Япония, США или Скандинавия), потеря йода во время беременности не имеет существенного значения, поскольку суточное потребление йода составляет больше 150—200 мкг/сут и остается удовлетворительном в течение всей беременности.
В то же время в регионах с умеренной и тяжелой степенью йодного дефицита в биосфере, к которым относится подавляющая часть территории России, пониженное потребление йода (менее 100 мкг/сут) является довольно жестким фактором стимуляции ЩЖ во время беременности.
Риск развития заболевания ЩЖ во время беременности выше у женщин с наличием в анамнезе зоба (диффузного или узлового), причем количество и размер узлов могут увеличиваться во время беременности. Повторная беременность приводит к дальнейшему увеличению размеров ЩЖ и усилению узлообразования.
В 1989 г. D. Glinoer и соавт. предложили гипотезу, согласно которой усиленная тиреоидная стимуляция во время беременности может вести к образованию диффузного нетоксического зоба (ДНЗ), а беременность представляет собой один из факторов, вызывающих патологические изменения в ЩЖ.
В клинической практике для выявления повышенной тиреоидной стимуляции во время беременности было предложено использовать следующие биохимические показатели.
— Наличие относительной гипотироксинемии, наблюдаемой примерно у 1/3 всех беременных. Для ее диагностики рекомендуются определенные отношения Т4/ТСГ.
— Увеличение секреции Т3, проявляющееся в повышении отношения Т3/Т4 более 0,025 и отражающее стимуляцию ЩЖ в условиях йодного дефицита.
— Изменение концентрации ТТГ в крови. После начальной фазы подавления уровня ТТГ вследствие высокой секреции ХГ в конце I триместра беременности уровень ТТГ прогрессивно повышается и его концентрация к моменту родов удваивается по отношению к исходной. Повышение уровня ТТГ обычно остается в пределах нормы (<4 мЕД/л).
— Изменение концентрации тиреоглобулина (Тг) в сыворотке крови. Сывороточный уровень Тг представляет собой чувствительный индикатор стимуляции ЩЖ, который часто повышается во время беременности : его увеличение наблюдается уже в I триместре, однако наиболее явно выражено в III триместре и к моменту родов. К моменту родов 60% беременных имеют повышенный уровень Тг в крови.
К моменту родов 60% беременных имеют повышенный уровень Тг в крови.
Увеличение концентрации Тг коррелирует с другими показателями тиреоидной стимуляции, такими как небольшое повышение уровня ТТГ и увеличение отношения Т3/Т4 более 0,025. Наличие кореляции между уровнем Тг и объемом ЩЖ (по данным ультразвукового исследования — УЗИ подтверждает, что уровень Тг в крови представляет собой достаточно надежный биохимический маркер зобогенного действия беременности.
Недостаточное потребление йода во время беременности оказывает отрицательное влияние на ЩЖ плода и в дальнейшем на интеллектуальное и физическое развитие ребенка. Как известно, ЩЖ плода приобретает способность концентрировать йод и синтезировать йодтиронины на 10—12-й неделе внутриутробного развития. Средние показатели концентрации свТ4, обТ4 и ТСГ достигают уровня, характерного для взрослых, примерно на 36-й неделе беременности.
Вопрос о проницаемости плаценты для ТГ длительное время остается дискуссионным. В настоящее время предполагается, что ЩЖ матери и плода регулируются автономно, однако не независимо друг от друга. По-видимому, трансплацентарный переход ТГ из организма матери к плоду наблюдается только на ранней стадии внутриутробного развития.
В настоящее время предполагается, что ЩЖ матери и плода регулируются автономно, однако не независимо друг от друга. По-видимому, трансплацентарный переход ТГ из организма матери к плоду наблюдается только на ранней стадии внутриутробного развития.
Кроме того, активность ЩЖ плода полностью зависит от поступления йода из материнского организма. В результате как недостаточного поступления йода в организм матери, так и низкого собственного интратиреоидного запаса йода происходит стимуляция ЩЖ плода, что находит отражение в значительном повышении (по сравнению с аналогичными показателями матери) уровней неонатального ТТГ и Тг, а также развитии зоба у плода. Развитие гипотиреоза во внутриутробном и неонатальном периодах может привести к необратимому снижению умственного развития ребенка вплоть до эндемического кретинизма.
Для лечения ДНЗ при беременности в регионах с недостаточным потреблением йода целесообразно рекомендовать прием йода из расчета 150—250 мкг/сут. Для этого можно использовать имеющийся в аптечной сети препарат «Антиструмин» (1000 мкг калия йодида в 1 таблетке) по 1 таблетке 1—2 раза в неделю.
Другим препаратом йода являются таблетки ’’Калия йодид-200″, выпускаемые фирмой «Бер- лин-Хеми». Их надо принимать ежедневно. Альтернативой могут служить импортные поливитамины, содержащие суточную дозу йода (150 мкг). Как правило, этих назначений будет достаточно, чтобы предотвратить дальнейший рост зоба и даже достигнуть уменьшения его объема.
При наличии большого зоба до беременности или при его быстром росте в начале беременности оправдано назначение комбинации йода и тиреоидных гормонов: либо препарат «Тиреокомб», содержащий 70 мкг Т4, 10 мкг Т3 и 150 мкг йода, либо 50—100 мкг Т4 ежедневно и дополнительно 1 таблетку антиструмина 2—3 раза в неделю. Это позволяет быстро и эффективно восстановить нормальную функцию ЩЖ матери и предупредить зобогенный эффект беременности.
Развитие гипертиреоза во время беременности встречается относительно редко и наблюдается у 0,05—3% беременных женщин. В большинстве случаев его причиной является диффузный токсический зоб (ДТЗ), в то время как токсическая аденома или многоузловой токсический зоб встречаются гораздо реже. обТ4 и обТ3, что не отражает истинного функционального состояния ЩЖ.
обТ4 и обТ3, что не отражает истинного функционального состояния ЩЖ.
Для лечения ДТЗ у беременных во всех странах предпочтение отдается тиреостатическим препаратам (мерказолил, метимазол, пропилтиоурацил). Хирургическое лечение рекомендуется только в исключительных случаях, таких как выраженные побочные эффекты, зоб очень большого размера, подозрение на малигнизацию или необходимость использовать высокие дозы тиреостатиков для поддержания эутиреоза у матери. Оптимальным сроком для проведения субтотальной резекции ЩЖ считается II триместр беременности. Назна-‘ чение йодидов во время беременности противопоказано из-за риска развития гипотиреоза у плода и — зоба вследствие эффекта Вольфа—Чайкова.
Каких же принципов следует придерживаться при лечении беременной с ДТЗ?
- Выбор конкретного тиреостатика определяется как личным опытом врача, так и доступностью того или иного препарата. В нашей стране для лечения ДТЗ на фоне беременности чаще применяют мерказолил (1 -метил-2-меркаптоимидазол) или его аналоги (метимазол, тиамазол).
 За рубежом в аналогичной ситуации предпочтение отдается пропилтиоурацилу (6-пропил-2-тиоурацил). В настоящее время в России зарегистрирован и стал доступен препарат этой группы под названием «Пропи- цил» (фирма «Кали-Хеми).
За рубежом в аналогичной ситуации предпочтение отдается пропилтиоурацилу (6-пропил-2-тиоурацил). В настоящее время в России зарегистрирован и стал доступен препарат этой группы под названием «Пропи- цил» (фирма «Кали-Хеми).
Частота побочных эффектов терапии одинакова для пропилтиоурацила и мерказолила. Оба препарата проникают через плаценту, и чрезмерные их дозы могут вызвать развитие гипотиреоза и зоба во внутриутробном и неонатальном периодах.
Назначение пропилтиоурацила при беременности тем не менее имеет ряд преимуществ. Во-первых, кинетика пропилтиоурацила не меняется при беременности, во-вторых, период полувыведения пропилтиоурацила из крови не зависит от наличия печеночной или почечной недостаточности, в- третьих, пропилтиоурацил в большей степени по сравнению с мерказолилом связывается с белками и обладает ограниченной липофильностью, что затрудняет его проникновение через биологические мембраны, такие как плацента и эпителий молочной железы.
- Клиническое улучшение при лечении тиона- мидами проявляется уже к концу 1-й недели терапии, а эутиреоз достигается через 4—6 нед.
 В результате хорошо известного иммуносупрессивного действия беременности, проявляющегося повышением числа Т-супрессоров и снижением количества Т-хелперов, ДТЗ при беременности имеет тенденцию к спонтанной ремиссии. Знание этой особенности течения тиреотоксикоза при беременности позволяет контролировать функцию ЩЖ матери с помощью относительно низких начальных, так и поддерживающих доз тиреостатиков. Препараты необходимо назначать в минимальной возможной начальной дозировке (не выше, чем 10— 15 мг мерказолила или 100 мг пропилтиоурацила в сутки) с переходом на поддерживающую дозу (2,5 мг/сут для мерказолила и 50 мг/сут для пропилтиоурацила) .
В результате хорошо известного иммуносупрессивного действия беременности, проявляющегося повышением числа Т-супрессоров и снижением количества Т-хелперов, ДТЗ при беременности имеет тенденцию к спонтанной ремиссии. Знание этой особенности течения тиреотоксикоза при беременности позволяет контролировать функцию ЩЖ матери с помощью относительно низких начальных, так и поддерживающих доз тиреостатиков. Препараты необходимо назначать в минимальной возможной начальной дозировке (не выше, чем 10— 15 мг мерказолила или 100 мг пропилтиоурацила в сутки) с переходом на поддерживающую дозу (2,5 мг/сут для мерказолила и 50 мг/сут для пропилтиоурацила) . - Лечение по методу ’’блокируй и замещай» высокими дозами тионамидов в сочетании с заместительной терапией Т4 при беременности противопоказано. При данном режиме терапии Т4 обеспечивает сохранение эутиреоза только у матери, в то же время это может вызвать гипотиреоз у плода, так как высокие дозы тиреостатиков в противоположность Т4 легко проходят через плаценту.

- Использование p-адренергических антагонистов при беременности, осложнившейся развитием тиреотоксикоза, нежелательно, так как они могут вызвать уменьшение массы плаценты, задержку внутриутробного развития плода, постнатальную брадикардию и гипогликемию, а также ослабить реакцию на гипоксию, р—блокаторы могут быть использованы только на короткий период для подготовки к оперативному лечению или при развитии тиреотоксического криза.
- Оптимальным методом контроля эффективности лечения тиреотоксикоза при беременности является определение концентрации свТз и свТ4 в крови. Уровни свТ4 и свТ3 в сыворотке крови матери при лечении тиреостатиками следует поддерживать на верхней границе нормы во избежание гипотиреоза у плода.
Вследствие физиологических изменений секреции ТТГ во время различных фаз беременности уровень ТТГ в крови не является надежным критерием для суждения об адекватности лечения. Вместе с тем очень высокий уровень ТТГ указывает на развитие медикаментозного гипотиреоза и требует немедленной отмены или снижения дозы тионамидов. Рекомендуемые рядом авторов ультразвуковое определение размеров ЩЖ плода и исследование уровня ТТГ, Т3 Т4 в крови плода, к сожалению, доступны только небольшому кругу высокоспециализированных медицинских учреждений и пока не могут широко применяться.
Рекомендуемые рядом авторов ультразвуковое определение размеров ЩЖ плода и исследование уровня ТТГ, Т3 Т4 в крови плода, к сожалению, доступны только небольшому кругу высокоспециализированных медицинских учреждений и пока не могут широко применяться.
- При наличии стойкой компенсации в последние месяцы беременности тиреостатические препараты могут быть отменены. В то же время следует помнить о частом рецидиве тиреотоксикоза в послеродовом периоде.
- При лактации тионамиды могут проникать в грудное молоко, причем мерказолил в большей степени, чем пропилтиоурацил. Однако, по существующим данным, низкие дозы тионамидов (до 15 мг мерказолила и 150 мг пропилтиоурацила), принимаемые женщиной во время кормления груч дью, по-видимому, не влияют на функцию ЩЖ ребенка.
Почему так важно лечить тиреотоксикоз на фоне беременности?
Заболевание беременных тиреотоксикозом повышает риск рождения мертвого ребенка, наступления преждевременных родов или развития преэклампсии. Также отмечается повышение частоты неонатальной смертности и вероятности рождения ребенка с дефицитом массы тела. Декомпенсированный тиреотоксикоз может вызвать и усугубить сердечно-сосудистую недостаточность у матери, а также способствовать развитию тиреотоксического криза во время родовых схваток и потуг.
Также отмечается повышение частоты неонатальной смертности и вероятности рождения ребенка с дефицитом массы тела. Декомпенсированный тиреотоксикоз может вызвать и усугубить сердечно-сосудистую недостаточность у матери, а также способствовать развитию тиреотоксического криза во время родовых схваток и потуг.
Следует отметить, что вышеперечисленные осложнения чаще наблюдаются при развитии тиреотоксикоза во время беременности, чем в случае наступления беременности у женщин с ранее леченным ДТЗ. Несомненно, что адекватный контроль р лечение тиреотоксикоза у матери являются главным фактором улучшения прогноза беременное™ и родов.
У детей, рожденных от матерей с декомпенсированным ДТЗ, отмечено повышение риска врожденных пороков развития и других фетальных нарушений (6%). В то же время у детей, чьи матер] во время беременности находились в состояни] медикаментозного эутиреоза на фоне лечения ме тимазолом, частота фетальных нарушений анало гична таковой среди детей здоровых эутиреоидны матерей (< 1%).
В литературе отсутствуют сведения о тератоген ных воздействиях пропилтиоурацила, тогда ка: прием метимазола крайне редко сопровождаете врожденным нарушением развития кожи (aplasi cutis). Исследования интеллектуального развити детей, подвергшихся воздействию тиреостатико во время внутриутробного развития, также не вы явили отклонения от нормальных показателей.
Все эти данные подтверждают, что нелечены] тиреотоксикоз у матери может быть причиной вро жденных пороков развития плода и других ослож нений беременности и что преимущества лечени тиреостатиками превышают какие-либо возмож ные тератогенные эффекты, связанные с этим] препаратами.
У детей, матери которых во время беременност страдали аутоиммунным тиреотоксикозом, може развиться фетальный или неонатальный гипертирео:
Внутриутробный тиреотоксикоз развивается то гда, когда функция зрелой ЩЖ плода стимулиру ется большим количеством иммуноглобулинов и крови матери. Это состояние может развитье только примерно после 25-й недели беременности Фетальный тиреотоксикоз можно установить из мерением частоты сердечных сокращений (выш 160 в минуту), определением уровня ТТГ или ин тегрального уровня ТГ, полученных методом ам ниоцентеза или кордоцентеза, а также УЗИ, позво ляющим установить наличие зоба у плода. длится 2—3 мес, может являться трансплацента! ный пассаж стимулирующих ЩЖ иммуноглобулинов. Клиническими симптомами неонатального тиреотоксикоза являются тахикардия, гиперчувствительность, задержка роста, увеличение костного возраста, зоб (не всегда), преждевременный, краниостеноз, повышенная смертность и заболеваемость.
длится 2—3 мес, может являться трансплацента! ный пассаж стимулирующих ЩЖ иммуноглобулинов. Клиническими симптомами неонатального тиреотоксикоза являются тахикардия, гиперчувствительность, задержка роста, увеличение костного возраста, зоб (не всегда), преждевременный, краниостеноз, повышенная смертность и заболеваемость.
Неонатальный гипертиреоз требует как можно более раннего и активного лечения тионамидами. Новорожденным назначают метимазол (0,5—1 мг/кг массы тела в день) или пропилтиоурацил (5— 10 мг/кг массы тела в день) в 3 приема. Возможно назначение пропранолола для урежения частоты сердечных сокращений и снижения катехоламиновой активности. При тяжелом заболевании можно давать насыщенный раствор йодида (1 капля раствора в день на протяжении не более 3 нед) для ингибирования высвобождения ранее синтезированных ТГ.
В тяжелых случаях необходимо добавление глюкокортикоидов, которые, помимо общего воздействия, также обладают способностью блокировать конверсию Т4вТ3.
Причинами первичного гипотиреоза у беременных женщин наиболее часто являются хронический аутоиммунный тиреоидит (АИТ) и состояние после резекции ЩЖ по поводу ДТЗ и разных форм зоба. Гипотиреоз вследствие АИТ в большинстве случаев выявляется и компенсируется до наступления беременности, однако иногда его дебют совпадает с беременностью.
С целью выявления АИТ во время беременности необходимо в ранние сроки обследовать беременных с подозрением на дисфункцию ЩЖ на наличие в сыворотке крови антител к тиреоглобулину и тиреоидной пероксидазе.
Как уже описывалось ранее, вследствие иммуносупрессивного действия беременности ранее диагностированный АИТ может иметь тенденцию к ремиссии во время беременности с рецидивом в послеродовом периоде.
Наиболее типичными симптомами гипотиреоза при беременности являются слабость, повышенная сухость кожи, быстрая утомляемость и запоры, однако следует помнить, что эти симптомы могут быть также проявлениями самой беременности в отсутствие понижения функции ЩЖ. Диагноз гипотиреоза при беременности ставят на основании снижения уровня свТ4 и повышения концентрации ТТГ в сыворотке крови.
Диагноз гипотиреоза при беременности ставят на основании снижения уровня свТ4 и повышения концентрации ТТГ в сыворотке крови.
Подбор адекватной дозы Т4 проводят под контролем уровня ТТГ и свТ4 в сыворотке крови (100—150 мкг Т4 в сутки). До недавнего времени считалось, что беременные женщины с ранее леченным гипотиреозом не нуждаются в повышении дозы Т4 на основании того, что повышенная потребность в гормонах ЩЖ компенсируется увеличением их концентрации в сыворотке крови и уменьшением метаболической конверсии Т4. Однако в настоящее время стало ясно, что женщинам, болеющим гипотиреозом и получающим заместительную терапию Т4, нередко во время беременности необходимо увеличивать дозу Т4.
Вероятными причинами повышения потребности в тг во время беременности могут быть как повышение массы тела с увеличением срока беременности, так и адаптационная регуляция оси гипоталамус—гипофиз—ЩЖ, а также возможные изменения периферического метаболизма Т4 из-за наличия фето-плацентарного комплекса.
Неадекватное лечение материнского гипотиреоза может привести к таким осложенениям беременности, как анемия, преэклампсия, отслойка плаценты, послеродовые кровотечения и нарушения функции сердечно-сосудистой системы. Кроме того, у плода и новорожденного с врожденным гипотиреозом трансплацентарный пассаж материнского Т4 на ранних стадиях беременности может играть критическую роль в нормальном развитии мозга.
Блокирующие антитела к рецепторам ТТГ, переходящие через плаценту к плоду, могут вызывать фетальный и неонатальный гипотиреоз (по аналогии с фетальным и неонатальным гипертиреозом). Важно отметить, что у детей матерей, болеющих гипотиреозом с присутствием антител, блокирующих рецептор ТТГ, имеется повышенный риск заболеть внутриутробным или послеродовым гипотиреозом даже при достижении эутиреоидного состояния матери после проведения заместительной терапии Т4.
Фетальный гипотиреоз сопровождается внутриутробным замедлением роста, брадикардией, запоздалым развитием ядер окостенения, а также нарушением процессов развития центральной нервной системы плода.
Неонатальный гипотиреоз обычно длится в течение 1—4 мес (период полувыведения материнских антител из крови ребенка в среднем составляет 3 нед). Наиболее типичными признаками гипотиреоза в ранний постнатальный период являются переношенная беременность (гестационный возраст > 42 нед), большая масса тела при рождении (> 4 кг), макроглоссия, периферический цианоз и отеки, затруднение дыхания, низкий грубый голос при плаче и крике. Диаметр затылочного родничка превышает 5 мм, период желтухи удлиняется (> 3 дней). В дальнейшем могут отмечаться сонливость, снижение аппетита, пониженная активность, гипотермия, сухость и бледность кожных покровов.
Другими причинами транзиторного гипотиреоза могут быть функциональная незрелость гипота- ламо-гипофизарной системы у недоношенных детей, а также тяжелый йодный дефицит у матери во время беременности и назначение высоких доз тиреостатиков по поводу ДТЗ. Доказанная роль ТТГ в развитии плода, а также влияние ТГ на рост и развитие в неонатальном периоде (особенно в течение 1-го года жизни) обусловливают необходимость проведения скрининга на врожденный (в том числе и транзиторный) гипотиреоз.
Транзиторная гипотироксинемия в большинстве случаев проходит самостоятельно при исчезновении причины, ее вызвавшей. В ряде случаев показано назначение новорожденному Т4 в дозе 10—15 мкг/кг массы тела в день коротким курсом (3—4 нед).
В послеродовом периоде у 4—16,7% женщин с отсутствием в анамнезе заболеваний ЩЖ может развиться послеродовой тиреоидит (ПТ). Этиология этого заболевания до сих пор до конца неясна. Выявленная взаимосвязь между ПТ и выявлением аутоантител к ткани ЩЖ (к тиреоидной пероксидазе и микросомальным антигенам), наличием определенных HLA-маркеров и лимфоцитарной инфильтрации ткани ЩЖ позволяет рассматривать ПТ как разновидность АИТ.
В течение ПТ отмечается определенная фазо- вость. После необязательной фазы деструктивного гипертиреоза, протекающей в виде безболевого асимптомного тиреоидита (1—4-й месяц послеродового периода), примерно в 23% случаев наступает фаза стойкого гипотиреоза (5—7-й месяц послеродового периода).
Клинические проявления гипотиреоза при ПТ обычно типичны (слабость, сухость кожи, склонность к запорам и т. д.). При сканировании ЩЖ отмечается пониженное поглощение радиоактивного изотопа йода. Для ультразвуковой картины ПТ характерны диффузное или мультифокальное снижение эхогенности ЩЖ и структурные изменения, характерные для лимфоцитарной инфильтрации ЩЖ и нарушения тиреоидной морфологии.
д.). При сканировании ЩЖ отмечается пониженное поглощение радиоактивного изотопа йода. Для ультразвуковой картины ПТ характерны диффузное или мультифокальное снижение эхогенности ЩЖ и структурные изменения, характерные для лимфоцитарной инфильтрации ЩЖ и нарушения тиреоидной морфологии.
При развитии стойкого гипотиреоза назначается заместительная терапия Т4 по обычной схеме.
В настоящее время исследуется взаимосвязь между наличием в послеродовом периоде повышенного титра антител к ткани ЩЖ и послеродовой депрессией. Предполагается, что эти антитела могут модулировать функцию нейротрансмиттеров, а также воздействовать на цитокиновые рецепторы мозга.
В заключение хотелось бы отметить, что своевременное и адекватное лечение заболеваний ЩЖ у беременных женщин способствует как нормальному течению беременности, так и правильному физическому и интеллектуальному развитию ребенка.
Вздутие живота у кошек — признаки, причины, диагностика, лечение, восстановление, управление, стоимость
Что такое вздутие живота?
Сами органы могут набухать, вызывая визуальное увеличение живота. Доброкачественные или злокачественные опухолевые образования на органах или железах также могут привести к увеличению живота. Пожилые кошки или нездоровые кошки могут терять мышечную массу, из-за чего живот выглядит увеличенным. Во время беременности матка самки кошки быстро увеличивается. Определить причину вздутия живота должен ветеринарный специалист, поскольку некоторые проблемы могут быть опасными для жизни.
Доброкачественные или злокачественные опухолевые образования на органах или железах также могут привести к увеличению живота. Пожилые кошки или нездоровые кошки могут терять мышечную массу, из-за чего живот выглядит увеличенным. Во время беременности матка самки кошки быстро увеличивается. Определить причину вздутия живота должен ветеринарный специалист, поскольку некоторые проблемы могут быть опасными для жизни.
В брюшной полости находятся многие жизненно важные внутренние органы кошки. Это большая полость, выстланная специальной мембраной. Эта полость может увеличиваться или опухать, когда в ней накапливаются различные вещества. Это вздутие может быть связано с избытком жидкости, такой как кровь, вода, моча или гной, которые просочились из органов тела. Живот также может вздуться из-за воздуха, газа, жира или внутренней непроходимости.
Youtube Play
Вздутие живота Средняя стоимость
Из 537 котировок от 500 до 6000 долларов
Средняя стоимость
1500 долларов США
Симптомы вздутия живота у кошек
Хотя наиболее очевидным признаком вздутия живота является заметное вздутие живота, выявление всех других признаков может помочь диагностировать основную причину увеличения. Признаки, которые обычно возникают при вздутии живота, включают:
Признаки, которые обычно возникают при вздутии живота, включают:
- Внезапное или постепенное заметное увеличение живота
- Рвота
- Диарея
- Метеоризм
- Изменение частоты мочеиспускания
- Слабость
- Летаргия
- Свернуть
- Потеря аппетита
- Потеря мышечной массы
- Выпадение волос
- Зловонные выделения из влагалища
- Повышенная вокализация
Top
Причины вздутия живота у кошек
Поскольку в брюшной полости находится очень много органов, увеличение живота может быть вызвано множеством различных состояний.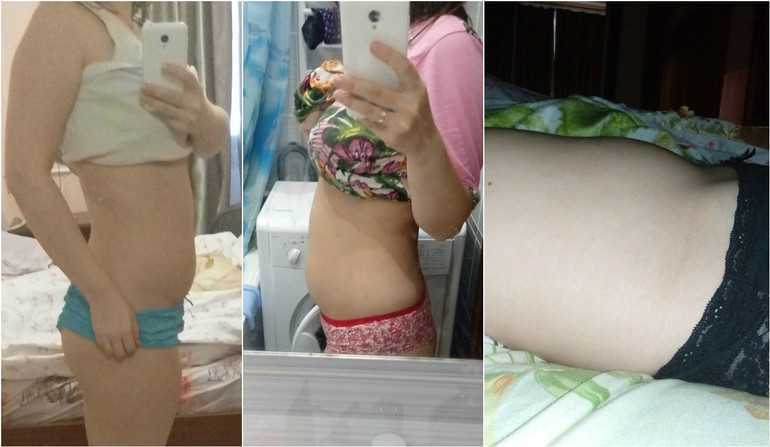 Основная причина может быть сужена аномальным веществом, заполняющим и расширяющим брюшную полость. Вероятные причины включают в себя:
Основная причина может быть сужена аномальным веществом, заполняющим и расширяющим брюшную полость. Вероятные причины включают в себя:
- Вирусная инфекция (например, кошачий инфекционный перитонит)
- Бактериальная инфекция
- Паразитарная инфекция (часто гельминты)
- Пиометра (маточная инфекция)
- Беременность
- Раковые или доброкачественные опухоли
- Заболевание почек или печени
- Поглощение инородным телом (приводящее к разрыву или непроходимости)
- Травматическое повреждение (например, автомобильная авария)
- Неспособность образовывать тромбы
- Сердечная недостаточность
- Врожденный порок сердца
- Болезнь Кушинга
- Пищевая непереносимость
- Ожирение
Top
Диагностика вздутия живота у кошек
Принесите полную историю болезни вашей кошки на прием к ветеринару. Ветеринар проведет полное медицинское обследование, чтобы определить, заполнена ли брюшная полость жидкостью, воздухом или твердыми телами. Вас спросят о появлении симптомов, а также о диете вашей кошки и характере мочеиспускания. Рентген может быть необходим для выявления увеличенных органов или опухолевых новообразований в брюшной полости. Рентген грудной клетки может выявить проблемы с сердцем, если они подозреваются в качестве причины вздутия живота. Если слишком много жидкости для четкого рентгеновского снимка, вместо этого может быть выполнено УЗИ.
Ветеринар проведет полное медицинское обследование, чтобы определить, заполнена ли брюшная полость жидкостью, воздухом или твердыми телами. Вас спросят о появлении симптомов, а также о диете вашей кошки и характере мочеиспускания. Рентген может быть необходим для выявления увеличенных органов или опухолевых новообразований в брюшной полости. Рентген грудной клетки может выявить проблемы с сердцем, если они подозреваются в качестве причины вздутия живота. Если слишком много жидкости для четкого рентгеновского снимка, вместо этого может быть выполнено УЗИ.
Абдоминоцентез может быть выполнен для взятия образца брюшной жидкости или воздуха для дальнейшего микроскопического исследования. Это может показать, какой тип жидкости существует, и может идентифицировать любые присутствующие бактерии. Может быть рекомендован общий анализ крови для проведения биохимического анализа, включая общий анализ крови, объем гематокрита и тест на общий белок. Общий анализ крови может показать анемию, инфекцию или злокачественное новообразование у кошки. Анализ мочи может быть выполнен для обнаружения аномальных веществ в моче. Если обнаружена опухоль или присутствуют увеличенные органы, может быть взята биопсия ткани для гистопатологического исследования.
Общий анализ крови может показать анемию, инфекцию или злокачественное новообразование у кошки. Анализ мочи может быть выполнен для обнаружения аномальных веществ в моче. Если обнаружена опухоль или присутствуют увеличенные органы, может быть взята биопсия ткани для гистопатологического исследования.
Необходимо проверить функцию внутренних органов брюшной полости. Может потребоваться сбор мочи в течение 24 часов, чтобы измерить утечку белка и определить, отказывают ли почки. Эхокардиограмма может быть выполнена для проверки функции сердечных клапанов. Для выявления паразитов и глистов внутри кошки может потребоваться исследование кала. Следует провести тесты, чтобы определить, является ли кошка положительной на FIP, FIV или FeLV.
Top
Лечение вздутия живота у кошек
Соответствующее лечение зависит от индивидуального диагноза кошки. Если вздутие живота вызвано кровотечением, необходимо оказать неотложную помощь, чтобы остановить кровопотерю.
Если вздутие живота вызвано кровотечением, необходимо оказать неотложную помощь, чтобы остановить кровопотерю.
Абдоминоцентез
В качестве лечения можно использовать абдоминоцентез для удаления жидкости или воздуха, вызывающих затруднение дыхания у кошки. Это дренирование снижает давление на легкие и диафрагму.
Диуретики
Прием мочегонных препаратов может помочь вывести лишнюю жидкость.
Хирургическое восстановление
Если в каком-либо из органов обнаружен разрыв, может потребоваться хирургическое вмешательство для восстановления органа, чтобы остановить утечку крови или мочи в брюшную полость. Для этой процедуры необходима общая анестезия.
Для этой процедуры необходима общая анестезия.
Хирургическое удаление
Хирургическое удаление опухолевых образований, пораженных надпочечников или всей матки в случае пиометры может быть необходимо для восстановления функций организма кошки. Успех этой операции зависит от того, есть ли прогрессирующий рак или инфекция. При наличии рака может также потребоваться лучевая терапия или химиотерапия.
Антибиотики
Если выявлена бактериальная инфекция, можно ввести соответствующий антибиотик, чтобы избавить организм от вредных бактерий. Антибиотики также назначают после операций, чтобы предотвратить развитие инфекции. Срок действия рецепта обычно составляет от одной до четырех недель.
Срок действия рецепта обычно составляет от одной до четырех недель.
Препараты для дегельминтизации Если у кошки обнаружены паразиты, для устранения заражения будут назначены препараты для дегельминтизации.
Top
Беспокоитесь о стоимости лечения вздутия живота?
Страхование домашних животных покрывает стоимость многих распространенных заболеваний домашних животных. Подготовьтесь к неожиданностям, получив предложение от лучших поставщиков страховых услуг для домашних животных.
Узнать цену
Восстановление вздутия живота у кошек
Если ваша кошка перенесла операцию, следуйте всем инструкциям ветеринара по уходу в домашних условиях. Ежедневно контролируйте место разреза, чтобы убедиться, что оно чистое и не содержит инфекции. Не позволяйте кошке лизать или кусать швы. Ограничьте активность до завершения процесса заживления. Если хирургическое вмешательство или удаление доброкачественной опухоли прошло успешно, кошка может полностью выздороветь, если переживет операцию и процесс заживления.
Ежедневно контролируйте место разреза, чтобы убедиться, что оно чистое и не содержит инфекции. Не позволяйте кошке лизать или кусать швы. Ограничьте активность до завершения процесса заживления. Если хирургическое вмешательство или удаление доброкачественной опухоли прошло успешно, кошка может полностью выздороветь, если переживет операцию и процесс заживления.
Бактериальные инфекции и заражение паразитами часто полностью исчезают с помощью соответствующих лекарств. Беременность проходит сама по себе в течение 63 дней после рождения котят. Если ваша кошка страдает от ожирения или пищевой непереносимости, ваш ветеринар может составить для нее специальную диету. Эта диета не должна содержать наполнителей или химических веществ. Увеличьте активность вашей кошки, чтобы способствовать снижению веса. Если у вашей кошки диагностирован инфекционный перитонит или рак желудочно-кишечного тракта, прогноз гораздо более осторожный.

 За рубежом в аналогичной ситуации предпочтение отдается пропилтиоурацилу (6-пропил-2-тиоурацил). В настоящее время в России зарегистрирован и стал доступен препарат этой группы под названием «Пропи- цил» (фирма «Кали-Хеми).
За рубежом в аналогичной ситуации предпочтение отдается пропилтиоурацилу (6-пропил-2-тиоурацил). В настоящее время в России зарегистрирован и стал доступен препарат этой группы под названием «Пропи- цил» (фирма «Кали-Хеми).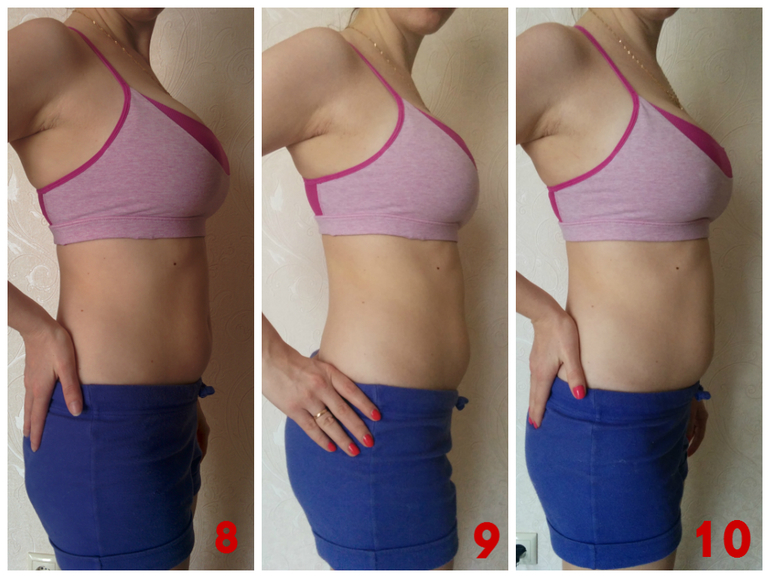 В результате хорошо известного иммуносупрессивного действия беременности, проявляющегося повышением числа Т-супрессоров и снижением количества Т-хелперов, ДТЗ при беременности имеет тенденцию к спонтанной ремиссии. Знание этой особенности течения тиреотоксикоза при беременности позволяет контролировать функцию ЩЖ матери с помощью относительно низких начальных, так и поддерживающих доз тиреостатиков. Препараты необходимо назначать в минимальной возможной начальной дозировке (не выше, чем 10— 15 мг мерказолила или 100 мг пропилтиоурацила в сутки) с переходом на поддерживающую дозу (2,5 мг/сут для мерказолила и 50 мг/сут для пропилтиоурацила) .
В результате хорошо известного иммуносупрессивного действия беременности, проявляющегося повышением числа Т-супрессоров и снижением количества Т-хелперов, ДТЗ при беременности имеет тенденцию к спонтанной ремиссии. Знание этой особенности течения тиреотоксикоза при беременности позволяет контролировать функцию ЩЖ матери с помощью относительно низких начальных, так и поддерживающих доз тиреостатиков. Препараты необходимо назначать в минимальной возможной начальной дозировке (не выше, чем 10— 15 мг мерказолила или 100 мг пропилтиоурацила в сутки) с переходом на поддерживающую дозу (2,5 мг/сут для мерказолила и 50 мг/сут для пропилтиоурацила) .