Живот как камень при беременности: Гипертонус матки при беременности — симптомы и методы лечения.
Содержание
Боль в пояснице и животе во время беременности, причины, виды, лечение в Москве
13 Июль 2020
76894
3.7 из 5
Оглавление
- 1 Физиологические причины болей в пояснице при беременности
- 2 Заболевания, способные вызывать боли в пояснице при беременности
- 2.1 Остеохондроз
- 2.2 Протрузии и межпозвонковые грыжи
- 2.3 Сколиоз
- 2.4 Заболевания почек
- 3 Опасные симптомы
- 4 Диагностика причин появления болей в спине при беременности
- 5 Лечение болей в пояснице при беременности
- 5.1 Консервативное лечение
- 5.2 Хирургическое лечение
Беременность – счастливый и вместе с тем довольно сложный период в жизни большинства женщин. За 40 недель и психика, и тело женщины претерпевает множество изменений. И если пробуждение материнского инстинкта и примерка на себя новой роли матери носит исключительно положительный характер, то физические изменения не всегда являются желанными и столь же позитивными.
african american pregnant woman sitting on yoga mat
Одной из наиболее часто встречаемых проблем будущих мам является боль в спине, в особенности в пояснице. В части случаев она носят физиологический характер, т. е. расценивается в качестве нормы, но в других ситуациях она является признаком патологических изменений и требует врачебной помощи. Именно из-за протекающих в организме при беременности изменений обостряются хронические заболевания и проявляются вялотекущие. Сложность заключается в том, чтобы распознать безобидные боли в пояснице при беременности от симптома болезни, ведь будущим мамочкам многие медицинские процедуры противопоказаны. Поэтому при появлении дискомфорта в спине стоит обязательно говорить об этом врачу и при необходимости обращаться к узким специалистам, например, неврологу или вертебрологу.
Физиологические причины болей в пояснице при беременности
Во время беременности в организме женщины протекает масса новых для него процессов и превращений. На самых ранних сроках на первых план выходят изменения гормонального фона. Тело готовиться к вынашиванию плода и будущим родам, вырабатывающиеся гормоны оказывают влияние на связки и суставы. Они постепенно растягиваются, что может приводить к возникновению тянущих болей в пояснице. Их наличие до 10 недель является вариантом нормы, но только при условии отсутствия кровянистых, коричневатых выделений из влагалища, так как такое сочетание симптомов говорит о возможности самопроизвольного выкидыша.
Тело готовиться к вынашиванию плода и будущим родам, вырабатывающиеся гормоны оказывают влияние на связки и суставы. Они постепенно растягиваются, что может приводить к возникновению тянущих болей в пояснице. Их наличие до 10 недель является вариантом нормы, но только при условии отсутствия кровянистых, коричневатых выделений из влагалища, так как такое сочетание симптомов говорит о возможности самопроизвольного выкидыша.
Кроме того, что меняется гормональный фон, постепенно увеличивается матка и смещается центр тяжести. По этой причине женщине приходится во время ходьбы отклоняться назад, отводить плечи и прогибаться в пояснице. В результате позвоночник приобретает более выраженный лордоз, т. е. усиливается естественный поясничный изгиб, а мышцы находятся в постоянном напряжении. Это не может пройти незаметно и провоцирует появление болей в спине. Особенно сильно они будут тревожить женщин со слабыми мышцами, носящими двойню или при многоплодной беременности. Боли склонны появляться или усиливаться после длительного стояния, сидения, ходьбы или физических нагрузок.
Острые боли всегда являются признаком возникновения отклонений от нормы. Поэтому в таких ситуациях нужно как можно скорее показаться врачу.
В третьем триместре нередко возникают так называемые тренировочные схватки, которые у части женщин проявляются возникновения болей в пояснице. Это обусловлено началом подготовки организма к родам и не представляет угрозы для самой женщины и плода. Кроме того, в это время происходит изменение конфигурации тазовых костей, плод смещается книзу, а его головка оказывает большее давление на них и шейку матки. Это также может провоцировать появление ноющих болей в спине.
Появление схваткообразных болей с сокращающимися интервалами между приступами может выступать в качестве признака начала родов.
Заболевания, способные вызывать боли в пояснице при беременности
Поскольку при беременности снижается иммунитет и происходит изменение формы позвоночника, это способствует проявлению всех скрыто текущих заболеваний и обострению хронических патологий. Поэтому нередко при беременности возникают заболевания органов мочевыделительной, половой системы и, не в последнюю очередь, позвоночника.
Поэтому нередко при беременности возникают заболевания органов мочевыделительной, половой системы и, не в последнюю очередь, позвоночника.
Дело в том, что увеличивающаяся нагрузка на позвоночник приводит к резкому созданию неблагоприятных условий. Поэтому если у женщины до зачатия уже были какие-либо нарушения, даже если она о них не знает, во время беременности они будут быстро прогрессировать, что и выльется в боли в спине. Основными причинами их появления являются:
- остеохондроз;
- протрузии и межпозвонковые грыжи;
- сколиоз.
Остеохондроз
Остеохондроз – одна из наиболее распространенных причин появления болей в пояснице во время беременности. Для этого заболевания типично развитие дегенеративно-дистрофического процесса в межпозвоночных дисках с уменьшением их толщины. Заболевание широко распространено даже среди молодых людей и чаще всего провоцируется малоподвижным образом жизни, чрезмерными физическими нагрузками и наличием лишнего веса.
При нем боли в пояснице носят хронический ноющий характер и усиливаются после длительного стояния, сидения, физической работы. Именно остеохондроз становится предпосылкой для возникновения более тяжелых патологий межпозвоночных дисков поясничного отдела позвоночника – протрузий и грыж.
Протрузии и межпозвонковые грыжи
Протрузиями называют деформацию межпозвоночного диска, при которой он выпячивается в позвоночный канал и может сдавливать проходящие тут же спинномозговые корешки и нервы так называемого конского хвоста. Это сопровождается сильными болями в пояснице, которые отдают в ноги в соответствии с областями иннервации сдавленных нервов, и нарушениями чувствительности. Подобное называют корешковым синдромом.
Если не соблюдать ортопедический режим, наружная оболочка межпозвонкового диска, называемая фиброзным кольцом, разорвется и его внутреннее содержимое (пульпозное ядро) сможет частично вытечь в позвоночный канал. Подобное чревато компрессией спинного мозга и защемлением его нервных корешков, что будет провоцировать сильнейшие боли по ходу нервов и в пояснице. Крупная грыжа и выраженный корешковый синдром – показание к оперативному лечению.
Крупная грыжа и выраженный корешковый синдром – показание к оперативному лечению.
Образование протрузий и грыж межпозвонковых дисков на фоне прибавки в весе за счет роста плода являются одной из наиболее частых причин появления болей в пояснице при беременности.
Сколиоз
Наличие сколиотической деформации у женщины до беременности является серьезной предпосылкой для появления болей в спине после зачатия. Увеличивающийся вес и размеры матки будут провоцировать увеличение сколиотической дуги. Это приведет не только к сильным болям в пояснице, но и может способствовать возникновению нарушений в работе внутренних органов. Дополнительными признаками сколиоза является асимметричность положения костей таза и лопаток, разница в положении ног и видимая деформация спины при наклоне вперед.
Заболевания почек
Часто боли в пояснице при беременности обусловлены развитием заболеваний почек, в частности пиелонефрита. Для него характерен воспалительный процесс, одними из пусковых факторов для запуска которого выступают переохлаждение или инфекция. Дифференцировать нарушения в работе почек можно по присутствию дополнительных симптомов:
Дифференцировать нарушения в работе почек можно по присутствию дополнительных симптомов:
- повышение температуры тела;
- озноб;
- болезненность и учащение мочеиспускания;
- изменение цвета мочи;
- отечность ног.
Также нередко боли в пояснице при беременности обусловлены мочекаменной болезнью или нефролитиазом. При ней в почках образуются камни разного состава и степени плотности. Под действием физических нагрузок, вибрации при передвижении в тряском транспорте или других факторов, они могут сдвинуться со своих мест и начать движение по мочеточникам. Это сопровождается сильнейшими болями в спине, отдающими в пах, нижнюю часть живота и бедра. Нередко движение камней по мочеточникам сопровождается появлением примесей крови в мочи, из-за травмирования их слизистых острыми краями конкрементов. Со временем камень спускается в мочевой пузырь и боли утихают. Затем он может снова начать движение, провоцируя боли в уретре и появление крови в моче.
Опасные симптомы
Хотя боли в пояснице часто носят физиологический характер, беспечность может обернуться трагично для молодой семьи. Поэтому если боли острые и сильные, важно как можно раньше получить консультацию гинеколога, невролога и уролога, а также пройти необходимые обследования.
Поэтому если боли острые и сильные, важно как можно раньше получить консультацию гинеколога, невролога и уролога, а также пройти необходимые обследования.
Но если боли в спине сопровождаются следующими признаками, необходимо немедленно обратится за медицинской помощью:
- появление кровянистых, коричневатых выделений из влагалища;
- постоянные или усиливающиеся боли в пояснице, не проходящие при отдыхе;
- боли отдают в ноги, пах;
- боли внизу живота;
- повышение температуры тела.
Подобные симптомы могут указывать на угрозу выкидыша или серьезное обострение имеющегося заболевания.
Диагностика причин появления болей в спине при беременности
С целью определения причин появления дискомфорта в области поясницы женщине необходимо изначально обратиться к гинекологу, ведущему беременность. Врач выслушает жалобы пациентки и при возникновении подозрений на наличие отклонений от нормы проведет обследование на предмет присутствия гинекологических заболеваний. Если нарушения не обнаружатся или имеются явные признаки патологий позвоночника или почек, он направит женщину на консультацию к урологу, неврологу или вертебрологу.
Если нарушения не обнаружатся или имеются явные признаки патологий позвоночника или почек, он направит женщину на консультацию к урологу, неврологу или вертебрологу.
Эти специалисты проведут тщательный осмотр и опрос пациентки, используют специальные тесты, позволяющие диагностировать ущемление спинномозговых корешков, и функциональные пробы. При наличии подозрений на патологию почек или позвоночника беременной будет рекомендовано сдать анализы крови и мочи, а также пройти инструментальную диагностику.
Поскольку рентген и КТ при беременности противопоказаны, единственными методами, с помощью которых можно установить причины возникновения болей в пояснице являются:
- УЗИ – используется для диагностики заболеваний половых органов и почек;
- МРТ – позволяет оценить состояние межпозвоночных дисков, связок, спинного мозга и других мягкотканных структур.
Наиболее информативным и при этом полностью безопасным методом обследования беременных женщин является МРТ без контраста.
Лечение болей в пояснице при беременности
Основной сложностью при разработке тактики лечения различных заболеваний, проявляющихся болями в спине, является то, что при беременности противопоказано множество препаратов и физиотерапевтических процедур. Поэтому врачам часто приходится оценивать риски и выбирать меньшее зло, чтобы сохранить здоровье матери и ребенка.
В результате весьма щадящего лечения в лучшем случае удается притормозить развитие патологии, особенно если речь идет о заболеваниях позвоночника. Но постоянно увеличивающийся вес и изменение нагрузки на межпозвоночные диски приводит к быстрому прогрессированию дегенеративно-дистрофических процессов и деформаций. Поэтому нередко пациенткам с протрузиями и грыжами после родов требуется проведение операции. В особенно сложных случаях, очень редко, например при отделении части пульпозного ядра от диска (секвестрированной межпозвоночной грыже) хирургическое вмешательство может проводиться даже при беременности с соблюдением максимальной осторожности. Это обусловлено тем, что риски при невмешательстве в подобных ситуациях значительно выше, чем при проведении операции.
Это обусловлено тем, что риски при невмешательстве в подобных ситуациях значительно выше, чем при проведении операции.
Консервативное лечение
Изначально лечение проводится консервативным путем. Оно может включать:
- массаж;
- мануальную терапию;
- ЛФК.
При диагностировании патологий почек, а также угрозы выкидыша или преждевременных родов лечение осуществляется в основном в стационарных условиях под постоянным медицинским контролем, так как нарушения в их работе чреваты серьезными последствиями для матери и плода.
Характер лечения болей в пояснице при беременности полностью зависит от того, что послужило причиной их возникновения, и для каждой женщины подбирается индивидуально. Но во всех случаях очень важно следить за своим образом жизни и питания. При болях в спине рекомендуется:
- избегать продолжительного стояния и сидения;
- носить удобную обувь на низком каблуке или кроссовки;
- спать на ортопедическом матрасе, для удобства можно использовать специальную подушку для беременных;
- полностью исключить ношение тяжестей;
- использовать дородовый бандаж, который поможет снизить нагрузку на позвоночник и мышцы спины;
- обогатить ежедневный рацион свежими овощами, фруктами, а также продуктами, богатыми на кальций;
- посещать бассейн при отсутствии противопоказаний.

Если причиной появления болей в пояснице стали заболевания позвоночника, женщине показано больше отдыхать. В зависимости от тяжести имеющихся нарушений и их характера подбирается лечение. Из медикаментов чаще всего используются местные средства в форме мазей, гелей и кремов. Основными их компонентами являются нестероидные противовоспалительные средства (НПВС), которые также обладают обезболивающими свойствами. Их нанесение способствует улучшению самочувствия, и снимет болевой синдром не нанеся вред ребенку.
Если состояние женщины позволяет, ей рекомендуется заниматься лечебной физкультурой. Для каждой беременной комплекс разрабатывается индивидуально с учетом поставленного диагноза, наличия угрозы выкидыша и уровня физического развития. Занятия рекомендуется проводить под контролем специалиста, чтобы в совершенстве овладеть методикой выполнения каждого предложенного упражнения. Во время гимнастики полностью исключаются любые резкие движения, а упражнения в большей степени направлены на растягивание и расслаблением мышц спины.
Хорошо помочь уменьшить выраженность болей в пояснице при беременности и даже затормозить прогрессирование заболеваний позвоночника способна мануальная терапия. Но к выбору специалиста нужно относиться с максимально возможной тщательностью, в противном случае сеансы особого массажа могут нанести непоправимый вред здоровью матери и ребенка. При применении ряда приемов мануальной терапии удается снизить нагрузку на межпозвоночные диски и улучшить положение позвонков относительно центральной оси. Это не только приведет к уменьшению болевого синдрома, а иногда и высвобождению ущемленных нервов, но и поможет избежать серьезных изменений в позвоночнике до родов.
Хирургическое лечение
Показаниями для проведения операций является развитие корешкового синдрома (болей в пояснице, отдающих в ноги) при протрузиях и грыжах межпозвоночных дисков, а также другие тяжелые патологии позвоночника.
Но при беременности хирургические вмешательства проводятся только в очень сложных, угрожающих жизни и здоровью, состояниях.
Зачастую при возникновении крупных протрузий и межпозвонковых грыж операцию назначают на ближайший послеродовый период.
Она может заключаться в проведении:
- Нуклеопластики – метод чрескожной хирургии, подразумевающий разрушение части пульпозного ядра лазером, радиоволнами или холодной плазмой под местным наркозом, в результате чего грыжа уменьшается в размерах. Хирургические инструменты вводятся под контролем ЭОП через тонкий прокол кожи в проекции пораженного диска, что обеспечивает минимальные интраоперационные риски и отсутствие послеоперационного рубца.
- Гидропластики – аналогичный нуклеопластики метод, отличающийся лишь использованием напора жидкости для разрушения нужного объема пульпозного ядра и аспирации отработанного материала через специальный отвод. Как и нуклеопластика, гидропластика позволяет за один день решить проблему болей в пояснице и не требует сложного и длительного восстановления. Женщина может покинуть клинику в день проведения операции.

- Микродискэктомии – операция, показанная при крупных размерах межпозвоночной грыжи, подразумевающая ее резекцию через разрез до 3 см. Она позволяет провести ревизию пораженного позвоночно-двигательного сегмента, высвободить ущемленные нервы и кровеносные сосуды, а также радикально решить проблему грыжи. Метод позволяет при необходимости полностью удалить диск, если он слишком сильно разрушен и уже не может выполнять возложенные на него функции.
- Эндоскопической операции – в ряде случаев рассматривается как альтернатива микродискэктомии. Она заключается в удалении грыжи специальным эндоскопическим оборудованием с камерой, которое вводится в тело пациента через несколько проколов диаметром до 1 см.
Если диск разрушен настолько, что его требуется удалить полностью, пациенткам предлагается установка межтеловых эндопротезов или специальных имплантатов. Первые предпочтительнее, так как по своим функциональным возможностям они практически ничем не отличаются от природных межпозвоночных дисков. По конструкции они являются их точными копиями и точно так же имеют аналог пульпозного ядра и фиброзного кольца. С их помощью удается не просто сохранить гибкость позвоночника в прооперированном позвоночно-двигательном сегменте, но и обеспечить ему нормальную биомеханику. В результате пациентки после окончания реабилитационного периода даже не замечают разницы.
По конструкции они являются их точными копиями и точно так же имеют аналог пульпозного ядра и фиброзного кольца. С их помощью удается не просто сохранить гибкость позвоночника в прооперированном позвоночно-двигательном сегменте, но и обеспечить ему нормальную биомеханику. В результате пациентки после окончания реабилитационного периода даже не замечают разницы.
Таким образом, боли в спине и пояснице при беременности могут быть как естественными, так и свидетельством развития заболевания. Но будущие матери не имеют права рисковать собственным здоровьем и растущего в их утробе ребенка и надеяться, что дискомфорт в пояснице безобиден. Поэтому при появлении болей, особенно если они наблюдаются часто, на ранних сроках беременности или усиливаются лучше перестраховаться и проконсультироваться у врача. Это позволит предотвратить развитие осложнений, на самых ранних стадиях возникновения патологического процесса принять меры по его остановке, родить здорового малыша и в конечном итоге пройти полноценное лечение имеющихся заболеваний. Легких вам родов!
Легких вам родов!
Пиелонефрит у беременных. Автор статьи: врач-гинеколог Павлова Ирина Александровна.
Пиелонефрит – это воспалительный
процесс в лоханках почек, вызванный различными микроорганизмами (в переводе с
греческого «пиелос» – лоханка, «нефрос» –
почка).
Заболевание почек среди экстрагенитальных патологических процессов у беременных занимает второе место.
- Причины возникновения
пиелонефрита у
беременных:
Механическая причина: связана с характерной чертой беременности – ростом
матки. По мере увеличения матки меняется и соотношение всех внутренних органов
брюшной полости; матка начинает теснить
и кишечник, и диафрагму, и другие органы.
Точно такому же «притеснению» подвергаются и мочеточники – каналы, проводящие
мочу от почек к мочевому пузырю. Они располагаются так, что растущая матка в области малого таза начинает пережимать и
сдавливать их, что затрудняет прохождение
мочи по мочеточникам. Возбудителем пиелонефрита является
Возбудителем пиелонефрита является
грамотрицательные бактерии, чаще всего
кишечная палочка. Инфекционный процесс в почках приводит к угрозе отторжения плодного яйца: повышается тонус
матки, появляются признаки угрозы выкидыша. Невынашивание плода при пиелонефрите наблюдается в 5 раз чаще, чем при
беременности у здоровых женщин. Инфекция проникает в плаценту, где возникает
воспаление вплоть до некроза (омертвение)
и гибели плода.
Другая причина – гормональные изменения в организме беременной. Количество
одних гормонов нарастает, других же, наоборот, уменьшается. Эти изменения способствуют тому, что перистальтика мочеточников тоже затруднена.
Таким образом, создаются условия для
неполного опорожнения, застоя мочи в лоханках почек. А даже минимальный застой
чреват инфицированием мочи.
Кроме того, для нормального функционирования почек и мочевыделительной
системы желательно вести активный образ
жизни. А по мере увеличения срока беременности женщины часто все более пассивны – мало двигаются (чаще лежат или
сидят).
Особенно часто пиелонефрит возникает
у беременных, перенесших в детстве или в
подростковом возрасте цистит (воспаление мочевого пузыря) или пиелонефрит. По
статистике, он обостряется у 20-30 % таких
беременных.
Роды часто осложняются аномалиями родовых сил. В послеродовом периоде может
развиться воспаление матки, инфицирования ран.
- Влияние пиелонефрита на
течение беременности.
Сначала беременность создает предпосылки для развития пиелонефрита, но в
случае заболевания, пиелонефрит сам неблагоприятно влияет на беременность.
Чаще наблюдается поздний токсикоз, самопроизвольное прерывание беременности
в ранние или поздние сроки, развивается
тяжелая анемия.
- Влияние пиелонефрита на
течение беременности.
Сначала беременность создает предпосылки для развития пиелонефрита, но в
случае заболевания, пиелонефрит сам неблагоприятно влияет на беременность.
Чаще наблюдается поздний токсикоз, самопроизвольное прерывание беременности
в ранние или поздние сроки, развивается
тяжелая анемия.
- Диагностика.
Обязательно выполнение общего анализа крови и мочи, а также посева мочи, (т. е.
лабораторной диагностики) до начала антибактериальной терапии.
Рентгеновские и радионуклеидные методы исследования противопоказаны. Наибольшие преимущества при беременности
имеет ультразвуковое исследование (УЗИ),
которое дает возможность оценить состояние почек матери и состояние плода. Этот
метод позволяет выявить расширение полостной системы почки, свидетельствующее
о нарушении оттока мочи из почки, камни
в мочевыводящих путях и изменения в околопочечных тканях. УЗИ мочевыделительной системы должно быть первым этапом.
- Лечение.
Лечение должно быть своевременным
и комплексным. Острый пиелонефрит без признаков обструкций мочевых путей подлежит, в первую очередь, антибактериальной терапии. Если по данным УЗИ имеются признаки обструкции мочевых путей
(расширение чашечно-лоханной системы),
то лечение беременной начинается с восстановления оттока мочи с помощью стенткатетера, который может удерживаться в
мочевых путях до родов, во время родов и
после них. Если своевременно не восстановить пассаж (отток) мочи, то может возникнуть угроза эндотоксического шока.
Если своевременно не восстановить пассаж (отток) мочи, то может возникнуть угроза эндотоксического шока.
Лечение – стационарное, так как необходимо уточнить, к какому антибиотику
чувствителен возбудитель, постоянно контролировать показатели крови и мочи. В
зависимости от тяжести болезни в больничной палате можно провести от недели до
двух.
Главными компонентами в лечении пиелонефрита являются антибиотики и другие
антибактериальные препараты, назначенные врачом (растительные антисептики, препараты, улучшающие почечный кровоток). На фоне лечения пиелонефрита
уменьшаются признаки угрозы прерывания беременности. При прогрессировании
тяжелых форм заболевания, несмотря на
лечение, необходимо ставить вопрос о прерывании беременности, ввиду угрозы для
жизни женщины. Еще большую угрозу жизни беременной представляет хронический
пиелонефрит. При хроническом пиелонефрите в виду длительного воспалительного
процесса происходит истончение коркового
слоя, утолщение стенок чашечек и лоханок, склерозирование сосудов, а в результате – сморщивание почки и нарушение ее
функции. К обострению хронического пиелонефрита во время беременности может
К обострению хронического пиелонефрита во время беременности может
привести дополнительная нагрузка на почки, а также переохлаждение, инфекционные заболевания, плохие условия работы.
При этом обязательно нужно «промывать» почки. Пить можно растительный
почечный чай, клюквенный морс, отвары
петрушки, толокнянки.
Беременность, протекающая на фоне
хронического пиелонефрита, характеризуется частыми угрозами прерывания беременности – 10-20 %; 3-6 % – выкидышами;
12-15 % – преждевременными родами.
У женщин, страдающих хроническим пиелонефритом, беременность в 80 % случаев
осложняется гестозом, который значительно ухудшает прогноз. Возможно развитие
тяжёлых осложнений: острая почечная недостаточность, бактериально-токсический
шок, сепсис. Хронический пиелонефрит у
беременных характеризуется упорным течением, плохо поддается лечению, нередко сочетается с мочекаменной болезнью и
может сам способствовать нефролитиазису,
гидронефрозу.
В 10 % случаев приходится проводить досрочное родоразрешение.
У женщин с хроническим пиелонефритом
беременность нередко осложняется задержкой внутриутробного развития плода (15
%), хроническая плацентарная недостаточность (35 %), хроническая гипоксия плода
(30 %). Часто причиной преждевременного
прерывания беременности нередко является тяжёлое сочетания гестоза, возникшего
на фоне хронического пиелонефрита. Гестоз часто возникает и при аномалиях развития почек (поликистозе, риск развития
акушерских осложнений у беременных с
аномалиями мочевыделительных путей
повышается в отсутствие прегравидарной
подготовки).
Дети, рождённые от матери с воспалительными заболеваниями мочеполового
тракта, нередко имеют признаки внутриутробного инфицирования, пороки развития мочеполовой системы (МПС). Поэтому
у матерей, страдающих МПС, необходимо
своевременно проводить УЗИ с целью выявления аномалий строения различных органов и систем у плода.
Профилактика пиелонефрита у беременных направлена на выявление различных
признаков заболевания, своевременное
адекватное лечение бессимптомной бактериурии, предупреждение обострений воспалительного процесса.
По мере прогрессирования беременности
возрастает роль механического фактора в
возникновении уродинамических нарушений. В связи с этим применяют позиционную терапию коленно-локтевого положения, положения на боку, противоположной
стороне поражения для улучшения оттока
мочи.
Качественно состав пищи не отличается
какими-либо особенностями. Приём жидкости ограничивать не следует. Необходимо
следить за функцией кишечника, так как запоры поддерживают воспаление в почках.
При запорах рекомендуется вводить в рацион питания продукты, вызывающие послабление кишечника (чернослив, свекла,
компот или кисель из ревеня), или наладить
функцию кишечника с помощью растительных слабительных средств. Калорийность
еды должна составлять 2000-3000 ккал. При
При
острой стадии заболевания количество жидкости может быть увеличено до 2,5-3 литров
в сутки. Количество поваренной соли не
нуждается в ограничении, так как при пиелонефрите не происходит задержки соли и
жидкости в организме.
- Если его не лечить!
Последствия пущенного на самотёк или
плохо вылеченного пиелонефрита известны. Прежде всего эта болезнь неблагоприятно отражается на плоде. Плод может
страдать от внутриутробной инфекции, полученной от матери. Эта инфекция может
привести к самопроизвольному прерыванию беременности или к преждевременным родам.
Проявления внутриутробной инфекции
у новорожденного ребёнка могут быть различными: от простейшего заболевания
глаз – конъюнктивита, не представляющего
особой опасности для ребенка, до тяжелых
инфекционных поражений лёгких, почек и
других органов.
Кроме того, развивается внутриутробная
гипоксия плода, когда в связи с изменениями в организме матери плод получает
меньше кислорода, чем ему требуется для
нормального роста.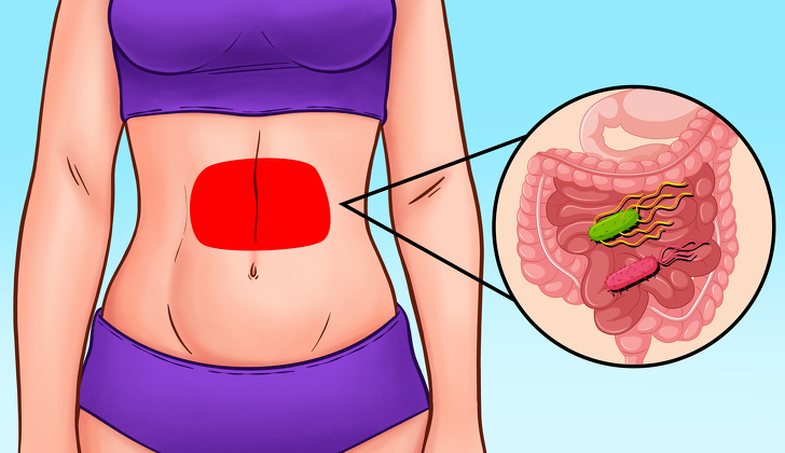 Это грозит гипотрофией плода – меньшим весом, недостаточным
Это грозит гипотрофией плода – меньшим весом, недостаточным
его развитием. В период новорожденности
такие дети чаще болеют.
Все женщины, перенесшие пиелонефрит
во время беременности, нуждаются в последующем наблюдении. После выписки
из роддома их должен осмотреть участковый терапевт и поставить на диспансерный
учёт. Это важно потому, что у таких женщин
может оставаться поражение почек, и хотя
оно и недостаточно выражено, его следует
долечить. Поэтому необходимы врачебное
наблюдение и соответствующие контрольные исследования до конца беременности и
после родов.
Для предупреждения развития пиелонефрита или какого-либо другого осложнения беременности необходимо как можно
раньше обратиться к врачу по поводу беременности, регулярно посещать женскую
консультацию, прислушиваться к советам
доктора и выполнять его назначения.
Определение, причины, симптомы и удаление
Камень пупка, известный в медицине как омфалолит, выглядит и ощущается как твердый гладкий камень, который появляется в пупке или пупке.
Другое название пупочного камня – пупочный камень. Они редки, и человек может не заметить, что он у него есть, если его внимание не привлекает второстепенная проблема, такая как боль или инфекция.
Ниже мы рассмотрим, что такое пупочный камень, что вызывает его образование и как этого избежать.
Поделиться на PinterestЧеловек с пупочным камнем может не испытывать никаких симптомов.
Пупочный камень состоит из волос, бактерий, кератина и кожного сала.
Кератины представляют собой группу жестких белков, которые обеспечивают прочность и долговечность волос, кожи и ногтей.
Кожное сало — это маслянистое вещество, выделяемое кожными железами, которое помогает защитить кожу от непогоды.
Эти вещества могут накапливаться в пупке и со временем образовывать камень.
Видимая часть камня часто темно-коричневого или черного цвета из-за наличия в коже пигмента меланина и окисления жирных кислот. Камень на ощупь твердый и гладкий.
Камни в пупке чаще встречаются у людей с большим количеством волос на теле и очень глубокими пупками.
Как отмечает один врач в отчете за 2016 год, пупочные камни обычно не вызывают симптомов.
Человек может даже не осознавать, что он у него есть, если только царапина, порез или инфекция не привлекут его внимание к этой области.
Камень пупка образуется, когда кожный жир и кератин, а также волосы и бактерии накапливаются в пупке.
Кожное сало выделяется кожными железами и достигает поверхности кожи, поднимаясь по стержням волос. Кератин присутствует в волосах.
Камни пупка чаще образуются у человека, который имеет:
- плохую гигиену
- ожирение или избыточный вес
- много волос в области
- очень глубокий пупок
Камни пупка съемные. Врачи обычно могут сделать это с помощью неинвазивных методов, таких как размягчение камня и его извлечение.
Они также могут использовать ватные тампоны, смоченные стерильным физиологическим раствором, чтобы отделить камень от пупка.
Другой подход включает в себя замачивание камня или омфалолита в стерильном оливковом масле, а затем осторожное его удаление.
Однако, если омфалолит привел к инфекции и абсцессу, может потребоваться хирургическое удаление. В этом случае хирург делает надрез в области пупка, дренирует абсцесс и удаляет камень.
Дома
Перед удалением омфалолита в домашних условиях проконсультируйтесь с врачом.
Если камень особенно большой, твердый или вызвал инфекцию, возможно, лучше, чтобы его удалил врач. Они делают это в стерильной среде, которую трудно воспроизвести дома.
В редких случаях омфалолит приводит к инфекции и абсцессу в области пупка. Абсцесс – это глубокое скопление гноя, образовавшееся в результате инфекции.
Симптомы абсцесса пупка включают:
- боль и припухлость вокруг пупка
- пульсирующую боль, ограниченную одной областью
- покраснение кожи вокруг пупка
- повышенную температуру
получать медицинскую помощь.
Чтобы предотвратить образование камней в пупке, важно регулярно промывать пупок.
Американская академия дерматологии рекомендует мыть тело каждый день с использованием мягкого мыла и воды, когда человек достигает подросткового возраста.
Также важно следить за тем, чтобы в пупке не осталось мыла. Может помочь использование чистой влажной ватной палочки или ватной палочки.
Если трудно высушить внутреннюю часть пупка полотенцем, обычно помогает сухая ватная палочка.
Узнайте больше об очистке пупка здесь.
Любой, у кого может быть пупочный камень, должен обратиться к врачу.
Если они считают, что камень легко выйдет при простом размягчении, они дадут человеку указания, как сделать это безопасно, или удалят его сами.
Людям с симптомами абсцесса пупка важно обратиться к врачу. Хотя абсцессы пупка не являются частым осложнением омфалолитов, они могут быть неприятными или болезненными и требуют лечения.
Что еще может быть?
Авторы клинического случая 2011 года отмечают, что врач должен отличать омфалолит от других образований в области пупка, в том числе:
- келоид, разновидность приподнятого рубца
- дерматофиброма, доброкачественная шишка
- злокачественная меланома, разновидность рака кожи
- пупочный эндометриоз, при котором ткань похожа на слизистую оболочку матки, образующуюся в пупке
- первичное злокачественное новообразование пупка, тип опухоли
- метастазирование в пупок, тип рака
Камни пупка встречаются редко, и человек может не осознавать, что он у него есть, если только он не вызывает инфекцию или что-то еще не привлекает внимание к этой области.
Врачи часто могут размягчить и расшатать камень, чтобы удалить его. Хотя иногда это возможно сделать дома, предпочтительнее делать это в стерильной среде.
Однако, если камень привел к абсцессу, может потребоваться хирургическое удаление.
Лучший способ предотвратить образование камней — соблюдать правила гигиены, ежедневно промывая пупок мягким мылом и тщательно высушивая его.
Q:
В чем разница между камнем в пупке и угрями в пупке, и как человек может определить разницу?
A:
Угри — это закупоренные поры кожи, которые могут появиться на любом участке тела. Обычно черные точки образуются на лице и верхней части спины.
Принимая во внимание, что пупочный камень представляет собой твердый камнеподобный объект, который может формироваться в течение определенного периода времени, редко, если эта область не очищается должным образом.
— Мадлен Нотт, доктор медицины
Ответы представляют мнения наших медицинских экспертов. Весь контент носит исключительно информационный характер и не должен рассматриваться как медицинский совет.
Весь контент носит исключительно информационный характер и не должен рассматриваться как медицинский совет.
Что нужно знать об этом необычном заболевании
Авторы редакторов WebMD
Медицинский обзор Дэна Бреннана, доктора медицинских наук, 28 апреля 2021 г.
В этой статье
- Что такое пупочный камень?
- Что вызывает камни в пупке?
- Опасны ли пупочные камни?
- Лечение и профилактика камней в пупке
Ворс на пупке — это факт жизни для всех, у кого есть «инни» или вогнутый пупок. Регулярное купание, как правило, предохраняет ваш пупок от пуха или другой грязи и копоти. В очень редких случаях грязь, масло и другой мусор могут попасть в пупок и превратиться в пупочный камень.
Узнайте больше о камнях в пупке и о том, как их предотвратить.
Что такое пупочный камень?
Пупочный камень иногда называют омфалолитом или умболитом. Это состояние, при котором такие вещества, как кожное сало или кожный жир, волосы, омертвевшие клетки кожи и грязь, могут накапливаться и образовывать твердый комок. Камень обычно темного цвета и твердый на ощупь. Они могут напоминать большую черную точку в отверстии пупка.
Камень обычно темного цвета и твердый на ощупь. Они могут напоминать большую черную точку в отверстии пупка.
Некоторые конкременты пупка выступают наружу и их легко увидеть. Другие находятся глубоко внутри пупка. Вы можете не знать, что он формируется. Они развиваются в течение длительного периода времени. Могут пройти годы, прежде чем пупочный камень станет настолько большим, что его можно будет почувствовать или увидеть.
Что вызывает камни в пупке?
Ваш пупок, или пупок, представляет собой маленькое круглое пятно в нижней части живота, которое отмечает место прикрепления пуповины до вашего рождения. Пупки могут быть вогнутыми («инни») или слегка выдающимися («аути»).
Захваченный мусор. Вогнутые пупки могут задерживать мусор, такой как грязь, ворсинки с одежды или натуральные масла, попадающие на кожу. Некоторые пупки могут быть довольно глубокими. Это затрудняет их тщательную очистку. Людям с ожирением, пожилым людям или инвалидам может быть трудно очистить пупок.
Если мусор накапливается, он может начать слипаться и образовывать маленький твердый шарик. Со временем шар станет больше и может стать видимым. Некоторые пупочные камни остаются скрытыми в складках кожи.
Внешний вид. Камни пупка обычно темно-коричневые или черные. Они также сухие и твердые на ощупь. Когда врачи исследуют их под микроскопом, они могут определить, состоит ли камень из омертвевшей кожи, волос, кожного сала или другого мусора, скопившегося в пупке.
Камни в пупке обычно безболезненны. Они могут выглядеть неприглядно, что может вызвать у вас желание попросить врача об их удалении. Если вы не видите его, вы можете даже не знать, что он там. Иногда камень начинает раздражать кожу внутри пупка. Это может привести к дискомфорту. Вы также можете заметить боль, выделения из пупка или неприятный запах.
Опасны ли пупочные камни?
Камень пупка сам по себе не является проблемой для здоровья или симптомом основного заболевания. Это просто скопление грязи и масла в месте, которое трудно очистить. Но камень может начать раздражать кожу вокруг пупка.
Это просто скопление грязи и масла в месте, которое трудно очистить. Но камень может начать раздражать кожу вокруг пупка.
Раздражение может привести к кожной инфекции внутри пупка. Это потребует медицинской помощи. Врач, лечащий кожную инфекцию, может также быть человеком, обнаружившим ваш пупочный камень.
Лечение и профилактика пупочных камней
Удаление. Единственным методом лечения пупочного камня является его удаление. Ваш врач может вытащить его с помощью таких инструментов, как щипцы. Иногда врачи используют жидкость, чтобы смягчить пупочный камень и облегчить его извлечение.
В некоторых случаях врачу может потребоваться удалить его хирургическим путем, сделав небольшой надрез на окружающей коже. Тогда камень будет легче отделяться. Если на коже есть инфекция, ваш врач также вылечит ее.
Тестирование. Ваш врач может захотеть проверить камень после его удаления. Обычно это просто мера предосторожности, чтобы убедиться, что это действительно камень пупка, а не какой-то другой тип роста.

 Зачастую при возникновении крупных протрузий и межпозвонковых грыж операцию назначают на ближайший послеродовый период.
Зачастую при возникновении крупных протрузий и межпозвонковых грыж операцию назначают на ближайший послеродовый период.