Колит низ живота при беременности: Колющие боли внизу живота при беременности
Содержание
Боли внизу живота — Болезни
Описание
Боли внизу живота являются весьма частым субъективным признаком, которые заставляет женщин в первую очередь обращаться кврачу-гинекологу. В то же время следует сказать, что это может быть симптомом множества иных заболеваний органов брюшной полости, а также и забрюшинного пространства. Боли могут быть весьма вариабельны, быть острыми или ноющими постоянными или приступообразными. Боли внизу живота, обусловленные различными заболеваниями органов малого таза, как правило, не встречаются изолированно. Весьма часто они сочетаются с изменением характера выделений из влагалища, нарушениями со стороны менструального цикла, увеличением или наоборот, уменьшением активности менструального кровотечения, появлением межменструальных кровотечений, беременности.
Боли внизу живота, обусловленные другими причинами, обычно не связаны с появлением указанных выше симптомов, наоборот, появляются те или иные признаки, указывающие на патологию других органов и систем:
-
нарушение мочеиспускание, -
комбинация с болями в поясничной области, -
боли в других отделах живота, -
связь с нарушением стула, -
появление кровянистых выделений из прямой кишки, -
тошнота, -
рвота, -
симптомокомплекс «острого живота».
Гинекологические причины и симптомы
Однако, когда болит низ живота, все же чаще имеются гинекологические или же акушерские проблемы. Из них стоит отметить различные воспалительные заболевания органов малого таза, такие как эндометрит, сальпингооофорит, аднексит, параметрит, пельвиоперитонит). Если речь идет об острых воспалительных заболеваниях органов малого таза, то, боли обычно интенсивны, не купируются приемом болеутоляющих препаратов. При этом появляются патологические выделения из влагалища (серозные или гнойные), могут быть мажущие кровянистые выделения, повышение температуры тела, озноб.
В случае же, если воспалительные процессы вызваны инфекциями, передаваемыми половым путем, то общие симптомы воспаления и интоксикации выражены несильно (за исключением восходящей гонорейной инфекции).
Болевые ощущения внизу живота могут быть при наличии объемных процессов органов малого таза. Это могут быть различные кисты яичников, а также опухоли. При этом если не нарушена целостность образования, то боли обычно обладают малой интенсивностью, чаще ноющего характера. Если же происходит разрыв кисты, или же перекрут ножки, то интенсивность болей резко возрастает, определяется клиническая картина «острого живота», симптомы раздражения брюшины.
Это могут быть различные кисты яичников, а также опухоли. При этом если не нарушена целостность образования, то боли обычно обладают малой интенсивностью, чаще ноющего характера. Если же происходит разрыв кисты, или же перекрут ножки, то интенсивность болей резко возрастает, определяется клиническая картина «острого живота», симптомы раздражения брюшины.
Острые боли, наряду с потерей сознания, признаками внутреннего кровотечения могут быть при прервавшейся внематочной беременности, апоплексии яичника.
Болит низ живота и при эндометриозе, однако при этом в течение всего менструального цикла интенсивность болей изменяется, усиление болей во время менструации и уменьшение в межменструальный период. Болевые ощущения внизу живота при миоме матке зависят от размеров узлов миомы, а также от их топографического расположения. В большинстве случаев эти боли неярко выражены, носят вялотекущий характер.
Еще одной частой причины болей внизу живота является ВМС, которая сместилась с нормально расположенной полости матки. Боли внизу живота, которые усиливаются во время полового акта могут указывать на наличие патологии со стороны шейки матки, но обычно боли не характерны для таких заболеваний.
Боли внизу живота, которые усиливаются во время полового акта могут указывать на наличие патологии со стороны шейки матки, но обычно боли не характерны для таких заболеваний.
Из других заболеваний, не связанных с репродуктивной системой женщины, при которых имеются боли внизу живота, следует отметить:
-
мочекаменную болезнь, -
камни мочеточников и мочевого пузыря, -
опухоли мочевой системы, -
пузырно-мочеточниковый рефлюкс, -
нейрогенные нарушения мочеиспускания, -
геморрой, -
анальные трещины, -
проктит, -
опухоли кишечника, -
болезнь Крона, -
неспецифический язвенный колит, -
синдром раздраженного кишечника.
Диагностика
Поскольку диагностика болевого синдрома представляет определенные трудности, целесообразно проведение диагностических проб:
Общий анализ крови с подсчетом форменных элементов; увеличение количества лейкоцитов с нейтрофильным сдвигом влево и повышение СОЭ могут указывать на воспалительный процесс.
Анализ мочи с микроскопическим исследованием, посевом и пробой на чувствительность к антибиотикам (наличие бактерий, лейкоцитов или эритроцитов указывает на вовлечение в процесс мочевыводящих путей).
Тест на беременность с помощью определения содержания β-субъединицы хорионического гонадотропина (при положительном результате достоверно подтверждает беременность удвоение содержания гормона в течение 2-3 дней).
УЗИ органов малого таза для выявления объемных образований (эктопическая или нормальная беременность, опухоли придатков матки).
Посев цервикальной слизи при подозрении на воспалительные заболевания с обязательным определением чувствительности к антибиотикам.
Кульдоцентез для выявления свободной жидкости в прямокишечно маточном пространстве.
Рентгенологическое исследование органов брюшной полости, включая обзорный снимок в положении стоя, на спине и на боку, для выявления: кишечной непроходимости; свободного воздуха в брюшной полости при внутреннем кровотечении или разрыве кисты; очагов кальцификации, возникающих при камнях в почках, желчном пузыре, миоматозных узлах, дермоидных кистах.
Лапароскопия с целью визуализации органов малого таза и выбора оптимальной тактики ведения больной, возможности проведения лечения без расширенного хирургического вмешательства (противопоказаниями к проведению лапароскопии являются гиповолемический шок и кишечная непроходимость).
Последствия невмешательства
Таким образом, боли внизу живота являются признаком, который встречается при множестве заболеваний органов малого таза, брюшной полости и забрюшинного пространства. Если болит низ живота у женщин, то в первую очередь показан осмотр врача гинеколога, который и определяет план обследования и лечения.
Если болит низ живота у женщин, то в первую очередь показан осмотр врача гинеколога, который и определяет план обследования и лечения.
Хирургия тяжелого язвенного колита во время беременности: отчет о двух случаях — полный текст — отчеты о клинических случаях в гастроэнтерологии 2015, Vol. 9, № 1
Рефрактерный язвенный колит (ЯК), который не отвечает на медикаментозную терапию, часто требует хирургического вмешательства даже во время беременности. Хотя ранее сообщалось о хирургических случаях язвенного колита во время беременности, стандартная хирургическая тактика как при колите, так и при беременности оставалась неясной. Здесь рассматриваются безопасность плода и матери, а также стратегия этой необычной хирургической процедуры во время беременности у пациенток с ЯК. У женщины 28-ми лет на сроке 12 недель беременности диагностирован левосторонний ЯК средней степени тяжести; заподозрен токсический мегаколон, потребовалось хирургическое вмешательство. Хотя срок гестации ребенка составлял 23 недели и 3 дня, перед колэктомией было выполнено кесарево сечение. В следующем случае у 28-летней женщины был 2-летний анамнез левостороннего ЯК. Ее колит обострился на 11 неделе беременности. Колэктомия была выполнена, потому что ее колит не поддавался консервативной терапии, и беременность была продолжена с трансвагинальными родами в 36 недель. У пациентов с язвенным колитом необходимость хирургического вмешательства должна определяться незамедлительно в зависимости от тяжести заболевания, независимо от того, беременна ли пациентка. Необходимость операции не должна зависеть от беременности. Беременность должна быть сохранена как можно дольше при отсутствии осложнений у плода и матери. И кесарево сечение, и колэктомия при необходимости должны выполняться независимо друг от друга.
В следующем случае у 28-летней женщины был 2-летний анамнез левостороннего ЯК. Ее колит обострился на 11 неделе беременности. Колэктомия была выполнена, потому что ее колит не поддавался консервативной терапии, и беременность была продолжена с трансвагинальными родами в 36 недель. У пациентов с язвенным колитом необходимость хирургического вмешательства должна определяться незамедлительно в зависимости от тяжести заболевания, независимо от того, беременна ли пациентка. Необходимость операции не должна зависеть от беременности. Беременность должна быть сохранена как можно дольше при отсутствии осложнений у плода и матери. И кесарево сечение, и колэктомия при необходимости должны выполняться независимо друг от друга.
Введение
Хотя этиология язвенного колита (ЯК) остается неизвестной, в его развитии может быть задействовано системное иммунное расстройство. Пациентов с ЯК лечат противовоспалительными или иммуносупрессивными препаратами, включая 5-аминосалициловую кислоту (5-АСК), кортикостероиды, иммуномодуляторы или биопрепараты. Однако операция по поводу язвенного колита часто выполняется у пациентов с обострением и рефрактерным заболеванием, не отвечающим на медикаментозную терапию.
Однако операция по поводу язвенного колита часто выполняется у пациентов с обострением и рефрактерным заболеванием, не отвечающим на медикаментозную терапию.
Сообщалось, что женский пол, по-видимому, является фактором риска частых обострений ЯК, и заболевание часто обостряется обострениями во время беременности [1,2]. Медикаментозное лечение ограничено, когда обострения возникают во время беременности, из соображений безопасности плода. Согласно заявлениям Управления по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA), 5-АСК, кортикостероиды и цитаферез (САР) доказали свою безопасность и рекомендуются для лечения во время беременности. С иммуномодуляторами и биологическими препаратами, несмотря на то, что тиопурины не рекомендуются для лечения во время беременности, а тиопурины относятся к категории беременности FDA D, в некоторых исследованиях не сообщалось о повышенном риске во время беременности, за исключением периода до родов [3,4,5,6] . С другой стороны, биологическим препаратам и такролимусу была присвоена категория В, что означает, что исследования на животных не выявили рисков для плода, но не проводились контролируемые исследования на людях, или в исследованиях на животных наблюдались побочные эффекты, но они не было подтверждено в контролируемых исследованиях [7].
Хотя есть сообщения об успешном лечении ЯК иммуномодуляторами, биологическими препаратами и ВП во время беременности, следует рассмотреть возможность хирургического лечения тяжелого ЯК, когда медикаментозное лечение не приводит к ремиссии [3,4,5,8,9]. Дозуа и др. [10] ранее сообщали о 38 случаях ЯК, леченных хирургическим путем во время беременности. Оперативное вмешательство совпало с кесаревым сечением или родоразрешением у 16 пациенток, в остальных 22 случаях беременность сохранялась после операции. Эти хирургические вмешательства, которые включали тотальную колэктомию, субтотальную колэктомию, только илеостому или илеостому и колостому, выполнялись в соответствии с состоянием каждого пациента. Поэтому тактика оперативного вмешательства во время беременности остается неясной. В этом исследовании описаны два случая тяжелого ЯК во время беременности, не отвечающие на медикаментозную терапию, и рассматривается стандартная хирургическая процедура при тяжелом ЯК во время беременности с точки зрения безопасности как плода, так и матери.
Случай 1
У 28-летней женщины на сроке 12 недель беременности появился слизистый стул с примесью крови. Диагноз левостороннего ЯК был поставлен на основании данных колоноскопии и подтвержден типичными гистологическими особенностями биоптатов (рис. 1). У нее был колит средней степени тяжести с частым жидким стулом с примесью крови менее 10 раз в сутки, легкой анемией, несильными болями в животе и субфебрильной температурой. Первоначально она начала терапию пероральными кортикостероидами в дозе 0,5 мг/кг/день преднизолона (20 мг/день) с 90 мг/кг/день 5-АСК (3600 мг месалазина в день). Несмотря на 8 дней такого лечения, ее состояние не было излечено, и ей потребовались повышенные дозы преднизолона внутривенно (1,5 мг/кг/сут). Тем не менее, она была направлена в нашу больницу для дальнейшего лечения через 24 дня после начала язвенного колита на 22-й неделе и 0-м дне беременности, поскольку ее симптомы ухудшились, появились частый стул с примесью крови и боль в животе. Несмотря на то, что она получала высокие дозы преднизолона и интенсивную КАП, которую проводили в нашем учреждении 1 раз в 2 дня, у нее был колит средней тяжести, с частым жидким стулом более 10 раз в сутки, спазмами в животе, субфебрилитетом и высокой температурой. Значение С-реактивного белка 20,4 мг/дл при лабораторном анализе крови. Ультразвуковое исследование брюшной полости на 34-й день от начала ЯК (на 23-й неделе и 3-м дне беременности) показало тонкую стенку с расширением просвета толстой кишки, что соответствовало мегаколону (рис. 2). Неотложная операция была показана при колите, не отвечающем на медикаментозную терапию, с подозрением на токсический мегаколон. Поскольку у плода не было выявлено аномалий роста и хотя он находился в гестационном возрасте 23 недели, перед колэктомией было выполнено кесарево сечение. Хотя новорожденному потребовалось лечение ретинопатии недоношенных в отделении реанимации новорожденных, состояние ребенка и матери улучшилось без каких-либо послеоперационных осложнений. Наконец, пациенту была выполнена восстановительная проктоколэктомия с подвздошно-анальным анастомозом через 8 месяцев после первоначальной операции.
Значение С-реактивного белка 20,4 мг/дл при лабораторном анализе крови. Ультразвуковое исследование брюшной полости на 34-й день от начала ЯК (на 23-й неделе и 3-м дне беременности) показало тонкую стенку с расширением просвета толстой кишки, что соответствовало мегаколону (рис. 2). Неотложная операция была показана при колите, не отвечающем на медикаментозную терапию, с подозрением на токсический мегаколон. Поскольку у плода не было выявлено аномалий роста и хотя он находился в гестационном возрасте 23 недели, перед колэктомией было выполнено кесарево сечение. Хотя новорожденному потребовалось лечение ретинопатии недоношенных в отделении реанимации новорожденных, состояние ребенка и матери улучшилось без каких-либо послеоперационных осложнений. Наконец, пациенту была выполнена восстановительная проктоколэктомия с подвздошно-анальным анастомозом через 8 месяцев после первоначальной операции.
Рис. 1
Эндоскопическое исследование случая 1. В прямой кишке выявлена рыхлость слизистой оболочки, потеря сосудистого рисунка, эритема и отек по окружности.
Рис. 2
УЗИ поперечной ободочной кишки в случае 1. Тонкая стенка и расширенная поперечная ободочная кишка (с пунктирной линией размером 65 мм) предполагают мегаколон.
Случай 2
28-летняя женщина с 2-летним анамнезом левостороннего ЯК, получавшая 60 мг/кг/день 5-АСК (2400 мг месалазина в день), была направлена в наш стационар по поводу обострения симптомов с нарастанием жидкого кровянистого стула в 11 недель и 1 день беременности. Ректосигмоидная колоноскопия показала умеренно воспаленный язвенный колит, соответствующий эндоскопической шкале Мейо 3. Пациентке была начата терапия кортикостероидами в дозе 1,0 мг/кг/день преднизолона с 80 мг/кг/день 5-АСК и CAP. Поскольку ее симптомы не изменились в течение 3 недель начального лечения, следующим шагом было введение инфликсимаба в дозе 5 мг/кг. Через 7 дней приема инфликсимаба появились жалобы на вздутие живота, рези и учащение жидкого стула. Рентгенография брюшной полости показала скопление газовых теней в тонкой и толстой кишке без мегаколона. Хотя лабораторные анализы крови не выявили признаков сепсиса, количество лейкоцитов увеличилось до 23 130/мкл, а количество гемоглобина снизилось с 8,3 до 6,4 г/дл в течение 1 дня. Срочная операция была проведена на 15-й неделе беременности в связи с рефрактерным заболеванием, не поддающимся медикаментозной терапии, с подозрением на мегаколон и кишечную непроходимость. Тотальную колэктомию по методу Гартмана и концевую илеостому выполняли в качестве начальной операции без прерывания беременности (рис. 3). Состояние улучшилось без каких-либо осложнений, роды были трансвагинальными на 36 неделе беременности. Восстановительная проктоколэктомия выполнена через 6 месяцев после родов.
Хотя лабораторные анализы крови не выявили признаков сепсиса, количество лейкоцитов увеличилось до 23 130/мкл, а количество гемоглобина снизилось с 8,3 до 6,4 г/дл в течение 1 дня. Срочная операция была проведена на 15-й неделе беременности в связи с рефрактерным заболеванием, не поддающимся медикаментозной терапии, с подозрением на мегаколон и кишечную непроходимость. Тотальную колэктомию по методу Гартмана и концевую илеостому выполняли в качестве начальной операции без прерывания беременности (рис. 3). Состояние улучшилось без каких-либо осложнений, роды были трансвагинальными на 36 неделе беременности. Восстановительная проктоколэктомия выполнена через 6 месяцев после родов.
Рис. 3
Интраоперационные данные случая 2. Беременная матка меньше размера кулака. Стрелкой 1 показана беременная матка на 14-й неделе. Стрелкой 2 показана резецированная дистальная культя прямой кишки.
Обсуждение
В настоящее время стандартной хирургической операцией при ЯК является восстановительная проктоколэктомия с реконструкцией подвздошного резервуара. Хотя неотложная операция, включающая только колэктомию без манипуляций на прямой кишке, может быть выполнена у пациентов с пенетрацией, токсическим мегаколоном или молниеносным заболеванием, неотложная операция, включающая тотальную проктоколэктомию с реконструкцией резервуара, может быть выбрана для пациентов с рефрактерным заболеванием в зависимости от наличия системного сепсиса. . Наиболее важным вопросом, независимо от беременности, является своевременное определение необходимости неотложного/неотложного хирургического вмешательства, исходя из тяжести колита и общего состояния матери. А именно, следует признать, что несвоевременное оперативное вмешательство может закончиться сепсисом, который может негативно сказаться как на матери, так и на плоде. Кроме того, хирургическое вмешательство и тяжесть язвенного колита никогда не должны быть определяющими факторами для прерывания беременности. В целом, у небеременных пациенток срочная операция по поводу рефрактерного заболевания, не отвечающего на медикаментозную терапию, как в двух представленных случаях, может включать двухэтапную восстановительную проктоколэктомию с отводящей илеостомой.
Хотя неотложная операция, включающая только колэктомию без манипуляций на прямой кишке, может быть выполнена у пациентов с пенетрацией, токсическим мегаколоном или молниеносным заболеванием, неотложная операция, включающая тотальную проктоколэктомию с реконструкцией резервуара, может быть выбрана для пациентов с рефрактерным заболеванием в зависимости от наличия системного сепсиса. . Наиболее важным вопросом, независимо от беременности, является своевременное определение необходимости неотложного/неотложного хирургического вмешательства, исходя из тяжести колита и общего состояния матери. А именно, следует признать, что несвоевременное оперативное вмешательство может закончиться сепсисом, который может негативно сказаться как на матери, так и на плоде. Кроме того, хирургическое вмешательство и тяжесть язвенного колита никогда не должны быть определяющими факторами для прерывания беременности. В целом, у небеременных пациенток срочная операция по поводу рефрактерного заболевания, не отвечающего на медикаментозную терапию, как в двух представленных случаях, может включать двухэтапную восстановительную проктоколэктомию с отводящей илеостомой.
Тем не менее, перед операцией следует рассмотреть некоторые проблемы с плодом и матерью во время беременности. Следует учитывать размер матки и его влияние на хирургическую процедуру. Как правило, в течение первого триместра матка поднимается из полости малого таза и достигает уровня пупка к 20-й неделе [11]. Проктэктомия без прикосновения к матке, чтобы избежать стимуляции ребенка, невозможна даже при других ректальных операциях и хирургии резервуара. Таким образом, тотальная колэктомия с илеостомой должна выполняться в качестве начальной операции поэтапным подходом, а реконструкция подвздошного резервуара должна выполняться через достаточное время после родов. Сообщалось, что уменьшение матки до нормальных размеров, как и до беременности, занимает не менее 4-6 недель [11]. Таким образом, в это время желательна вторичная операция по восстановительной проктоколэктомии.
Хотя мы рекомендовали создание слизистой фистулы при колэктомии, а не процедуру Гартмана из-за ее безопасности при тазовом абсцессе в предыдущем отчете, наличие слизистой фистулы является противопоказанием для беременных пациенток, продолжающих беременность после колэктомии из-за маточных кровотечений.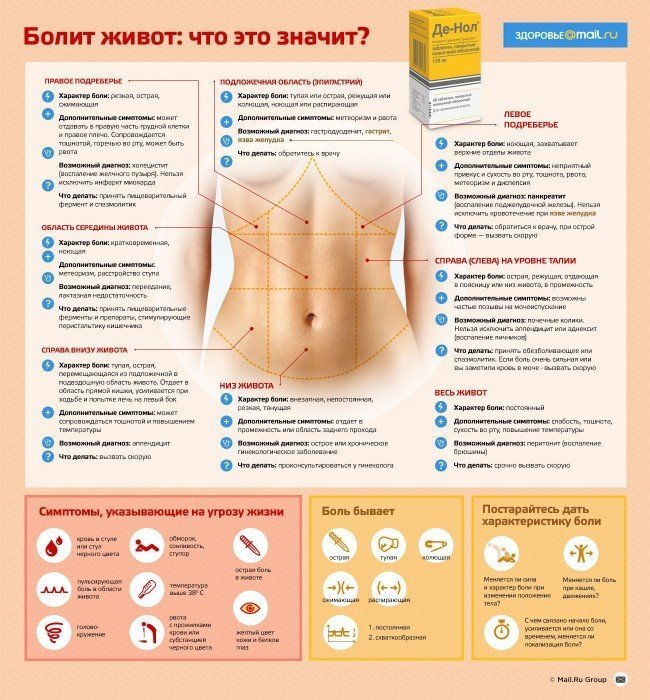 и рост плода после операции [12].
и рост плода после операции [12].
Мы должны решить, следует ли делать кесарево сечение или следует ли сохранить беременность до операции. Как правило, кесарево сечение следует рассматривать при наличии проблем с плодом или матерью, таких как предшествующее кесарево сечение, дистоция, тазовое предлежание или дистресс плода, как упоминалось выше [13]. Показания к кесареву сечению или аборту не могут быть определены на основании тяжести ЯК. Кроме того, выросшая матка не уменьшается в размерах вскоре после кесарева сечения. Чтобы достичь того же размера, что и до беременности, требуется не менее 6-8 недель [11]. Таким образом, кесарево сечение, позволяющее выполнить проктэктомию и реконструкцию резервуара, не следует рассматривать перед срочной/неотложной колэктомией. Кроме того, хотя аборт разрешен до 24 недель беременности в Соединенном Королевстве или до 22 недель беременности в Японии, аборт не следует рассматривать в ожидании более поздней проктоколэктомии даже на ранних сроках беременности в течение указанных выше недель, когда не обнаружено аномалий плода. .
.
В последнее время недоношенными считаются дети, рожденные до 37 недель гестационного возраста. Крайне недоношенными считаются дети, рожденные до 32 недель, а умеренно недоношенными — дети, рожденные между 32 и 37 неделями. Было показано, что отделения интенсивной терапии новорожденных высокого уровня приносят пользу как крайне недоношенным, так и умеренно недоношенным детям [14]. Показатели младенческой заболеваемости в Японии признаны одними из самых низких в мире. Сообщается, что более 9Ожидается, что сегодня выживут 9% слегка недоношенных детей в возрасте 33-38 недель. Однако заболеваемость может увеличиваться примерно до 10%, а легкая или тяжелая заболеваемость может достигать более 50% у крайне недоношенных детей, рожденных на 23-30 неделе беременности [15]. Учитывая это, для ребенка явно лучше избегать ранних родов, насколько это возможно, и кесарева сечения, как правило, следует избегать, по крайней мере, до 26 недель беременности. Тем не менее, кесарево сечение до колэктомии следует рассматривать при тяжелом колите после 26 недель беременности, поскольку тяжелый ЯК может легко привести к заболеванию матери.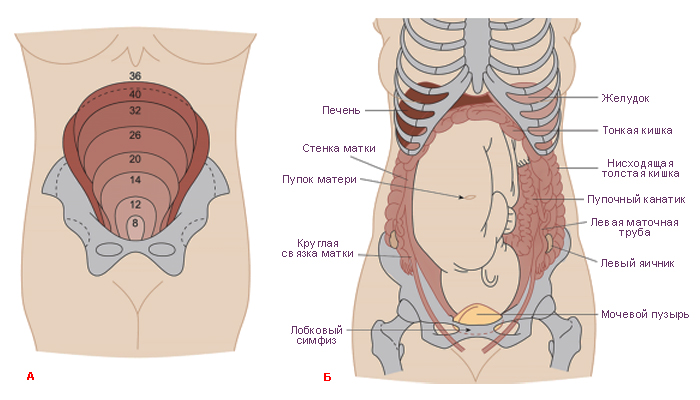 При ухудшении состояния матери и плода и развитии сепсиса с перфоративным перитонитом важно экстренно выполнить кесарево сечение и колэктомию в любой срок беременности, чтобы хотя бы спасти жизнь матери.
При ухудшении состояния матери и плода и развитии сепсиса с перфоративным перитонитом важно экстренно выполнить кесарево сечение и колэктомию в любой срок беременности, чтобы хотя бы спасти жизнь матери.
Заключение
В заключение, независимо от беременности, необходимость неотложного/неотложного хирургического вмешательства должна определяться незамедлительно на основании тяжести колита и общего состояния матери. Хирургическое вмешательство и тяжесть язвенного колита никогда не должны быть определяющими факторами для прерывания беременности. Беременность может сохраняться как можно дольше без осложнений для плода и матери при хирургическом лечении тяжелого язвенного колита.
Заявление о раскрытии информации
Авторы заявляют, что у них нет конкурирующих интересов.
Лицензия открытого доступа: Это статья открытого доступа, лицензированная в соответствии с условиями лицензии Creative Commons Attribution-NonCommercial 3.0 Unported (CC BY-NC) (www. karger.com/OA-license), применимой к онлайн-версии только статья. Распространение разрешено только в некоммерческих целях.
karger.com/OA-license), применимой к онлайн-версии только статья. Распространение разрешено только в некоммерческих целях.
Дозировка препарата: авторы и издатель приложили все усилия, чтобы гарантировать, что выбор препарата и дозировка, указанные в этом тексте, соответствуют текущим рекомендациям и практике на момент публикации. Тем не менее, в связи с продолжающимися исследованиями, изменениями в правительственных постановлениях и постоянным потоком информации, касающейся лекарственной терапии и реакций на лекарства, читателю настоятельно рекомендуется проверять вкладыш в упаковке для каждого лекарства на предмет любых изменений в показаниях и дозировке, а также для дополнительных предупреждений. и меры предосторожности. Это особенно важно, когда рекомендуемый агент является новым и/или редко используемым лекарственным средством.
Отказ от ответственности: заявления, мнения и данные, содержащиеся в этой публикации, принадлежат исключительно отдельным авторам и участникам, а не издателям и редакторам. Появление рекламы и/или ссылок на продукты в публикации не является гарантией, одобрением или одобрением рекламируемых продуктов или услуг или их эффективности, качества или безопасности. Издатель и редактор(ы) отказываются от ответственности за любой ущерб, нанесенный людям или имуществу в результате любых идей, методов, инструкций или продуктов, упомянутых в содержании или рекламе.
Появление рекламы и/или ссылок на продукты в публикации не является гарантией, одобрением или одобрением рекламируемых продуктов или услуг или их эффективности, качества или безопасности. Издатель и редактор(ы) отказываются от ответственности за любой ущерб, нанесенный людям или имуществу в результате любых идей, методов, инструкций или продуктов, упомянутых в содержании или рекламе.
Язвенный колит — NHS
Язвенный колит — это хроническое заболевание, при котором воспаляются толстая кишка и прямая кишка.
Толстая кишка – это толстая кишка (кишечник), а прямая кишка – это конец кишечника, где сохраняются испражнения.
На слизистой оболочке толстой кишки могут развиваться небольшие язвы, которые могут кровоточить и выделять гной.
Симптомы язвенного колита
Основными симптомами язвенного колита являются:
- рецидивирующая диарея, которая может содержать кровь, слизь или гной
- боль в животе
- частое опорожнение кишечника
Вы также можете испытывать сильную усталость (усталость), потерю аппетита и потерю веса.
Тяжесть симптомов варьируется в зависимости от степени воспаления прямой и толстой кишки и степени тяжести воспаления.
Для некоторых людей это состояние оказывает значительное влияние на их повседневную жизнь.
Симптомы обострения
У некоторых людей в течение недель или месяцев симптомы могут быть очень слабыми или вообще отсутствовать (ремиссия), за которыми следуют периоды, когда симптомы особенно беспокоят (обострения или рецидивы).
Во время обострения некоторые люди с язвенным колитом также испытывают симптомы в других частях тела.
Например, у некоторых людей развиваются:
- болезненные и опухшие суставы (артрит)
- язвы во рту
- участки болезненной, красной и опухшей кожи
- раздраженные и красные глаза
В тяжелых случаях, определяемых как необходимость опорожнять кишечник 6 или более раз в день, дополнительные симптомы могут включать:
- одышку
- учащенное или нерегулярное сердцебиение
- высокая температура (лихорадка)
- кровь в стуле становится более заметной
У большинства людей не определяется конкретный триггер для обострений, хотя иногда причиной может быть кишечная инфекция.
Стресс также считается потенциальным фактором.
Когда обращаться за медицинской помощью
Вам следует как можно скорее обратиться к врачу общей практики, если у вас есть симптомы язвенного колита, но у вас не было диагностировано это заболевание.
Они могут организовать анализы крови или кала, чтобы определить, что может быть причиной ваших симптомов.
При необходимости вас могут направить в больницу для дальнейшего обследования.
Узнайте больше о диагностике язвенного колита
Если у вас диагностирован язвенный колит и вы думаете, что у вас может быть серьезное обострение, обратитесь за консультацией к врачу общей практики или к лечащей бригаде.
Возможно, вам потребуется госпитализация.
Если вы не можете связаться со своим врачом общей практики или командой по уходу, позвоните в NHS 111 или обратитесь в местную службу поддержки в нерабочее время.
Что вызывает язвенный колит?
Считается, что язвенный колит является аутоиммунным заболеванием.
Это означает, что иммунная система, защита организма от инфекции, дает сбой и атакует здоровые ткани.
Самая популярная теория заключается в том, что иммунная система ошибочно принимает безвредные бактерии в толстой кишке за угрозу и атакует ткани толстой кишки, вызывая ее воспаление.
Неясно, что именно заставляет иммунную систему вести себя таким образом.
Большинство экспертов считают, что это сочетание генетических факторов и факторов окружающей среды.
Кто пострадал
По оценкам, около 1 из каждых 420 человек, живущих в Великобритании, страдает язвенным колитом. Это составляет около 146 000 человек.
Это составляет около 146 000 человек.
Заболевание может развиться в любом возрасте, но чаще всего диагностируется у людей в возрасте от 15 до 25 лет.
Это чаще встречается у белых людей европейского происхождения, особенно у выходцев из еврейских общин ашкенази, и у чернокожих.
Заболевание реже встречается у людей азиатского происхождения, хотя причины этого неясны.
Язвенным колитом одинаково страдают как мужчины, так и женщины.
Как лечат язвенный колит
Лечение язвенного колита направлено на облегчение симптомов во время обострения и предотвращение рецидива симптомов (поддержание ремиссии).
У большинства людей это достигается приемом лекарств, таких как:
- Аминосалицилаты (АСК)
- Кортикостероиды
- Иммунодепрессанты
Обострения от легких до умеренных обычно можно лечить дома. Но более тяжелые обострения нужно лечить в больнице.
Но более тяжелые обострения нужно лечить в больнице.
Если лекарства не эффективны в борьбе с вашими симптомами или ваше состояние значительно влияет на качество жизни, возможно, вам подойдет операция по удалению толстой кишки.
Во время операции тонкую кишку либо выводят из отверстия в брюшной полости (илеостома), либо используют для создания внутреннего мешка, который соединяется с анусом и называется илеоанальным мешочком.
Осложнения язвенного колита
Осложнения язвенного колита включают:
- первичный склерозирующий холангит – поражение желчных протоков внутри печени
- повышенный риск развития рака кишечника
- задержку роста и развития у детей и молодых людей лекарства, используемые для лечения язвенного колита, могут вызывать ослабление костей (остеопороз) в качестве побочного эффекта.


