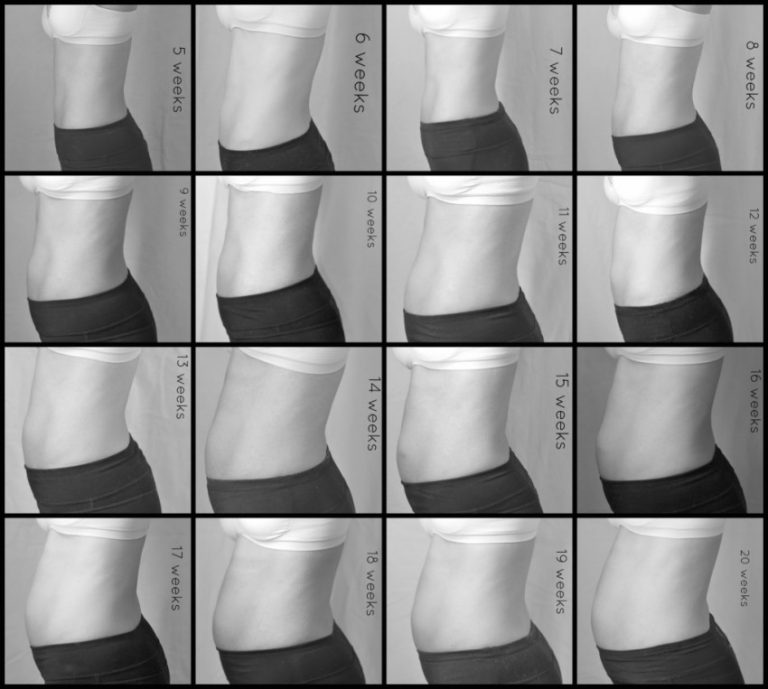
На каком месяце виднеется живот беременности: Как выглядит живот с 10 по 40 неделю беременности
Содержание
Второй триместр | Медицина Джона Хопкинса
Что тебе нужно знать
- Во время ваших дородовых посещений во втором триместре ваш лечащий врач будет продолжать следить за вашим здоровьем и здоровьем вашего ребенка, включая мониторинг сердцебиения плода.
- Второй триместр является наиболее физически приятным для большинства женщин. К этому времени утренняя тошнота обычно уменьшается, а крайняя усталость и болезненность молочных желез обычно ослабевают.
- Ваш плод уже развил все свои органы и системы и теперь начнет расти в длину и в весе.
- Возможно, вы впервые почувствуете шевеление плода примерно в 20 недель. Это явление называется ускорением.
- Плод, рожденный в конце 24-й недели, может выжить в отделении интенсивной терапии новорожденных.
Дородовые посещения во втором триместре
Во время дородовых посещений во втором и третьем триместре ваш лечащий врач может проверить следующее, в зависимости от вашего текущего состояния здоровья и здоровья плода:
Любые текущие симптомы или дискомфорт
Ваш вес
Ваше кровяное давление
Анализ мочи.
 Это делается для обнаружения альбумина, белка, который может указывать на преэклампсию или токсемию, и глюкозы (что может указывать на гипергликемию).
Это делается для обнаружения альбумина, белка, который может указывать на преэклампсию или токсемию, и глюкозы (что может указывать на гипергликемию).Рост, размер и развитие плода
Размеры матки. Приблизительно после 12 недель беременности матку можно прощупать через брюшную стенку.
Высота дна (верхней части матки), начиная с 20 недель беременности
Сердцебиение плода
Второй триместр: чего ожидать
Второй триместр знаменует собой поворотный момент для матери и плода. Обычно вы начинаете чувствовать себя лучше и начинаете больше показывать беременность. Ваш плод уже развил все свои органы и системы и теперь начнет расти в длину и в весе.
Во втором триместре пуповина продолжает утолщаться, поскольку по ней поступает питание к плоду. Однако вредные вещества также попадают через пуповину к плоду, поэтому следует соблюдать осторожность, чтобы избежать употребления алкоголя, табака и других известных опасностей.
Во втором триместре ваше тело и плод продолжают расти.
Больница Джона Хопкинса признана дружелюбной к ребенку
Инициатива «Больницы, доброжелательные к ребенку» — глобальная программа, запущенная Всемирной организацией здравоохранения и Детским фондом Организации Объединенных Наций, — присвоила больнице Джона Хопкинса статус «Больница, доброжелательная к ребенку». Это обозначение дается больницам и родильным домам, которые предлагают оптимальный уровень заботы о кормлении младенцев и установлении связи между матерью и ребенком.
Узнать больше
Второй триместр: изменения в вашем теле
Второй триместр является наиболее приятным для большинства женщин. К этому времени утренняя тошнота обычно уменьшается, а крайняя усталость и болезненность молочных желез обычно ослабевают. Эти изменения могут быть связаны со снижением уровня хорионического гонадотропного гормона человека и корректировкой уровня гормонов эстрогена и прогестерона.
Ниже приведен список изменений и симптомов, которые могут возникнуть во втором триместре:
Аппетит может повыситься.
Возможно, вы впервые почувствуете шевеление плода примерно в 20 недель. Это явление называется ускорением.
Матка вырастает до высоты пупка примерно к 20 неделям, что делает беременность заметной.
Кожа на животе может чесаться по мере роста, а по бокам тела может возникать боль при растяжении матки. Нижняя часть живота может болеть, поскольку связки растягиваются, поддерживая матку.
Потребность в частом мочеиспускании может уменьшаться по мере того, как матка вырастает из полости таза, уменьшая давление на мочевой пузырь.
Ваш нос может стать заложенным, и у вас может начаться носовое кровотечение. Это связано с увеличением гормонов (эстрогена и прогестерона) и кровотока, которые воздействуют на слизистые оболочки и сосуды в носу.

Ваши десны становятся губчатыми и могут легко кровоточить. Это связано с повышением уровня гормонов (эстрогена и прогестерона), влияющих на слизистые оболочки рта.
Может появиться варикозное расширение вен и геморрой.
У вас могут быть выделения из влагалища белого цвета, называемые белями. (Окрашенные или кровянистые выделения могут сигнализировать о возможных осложнениях и должны быть немедленно обследованы.)
Увеличение веса может вызвать боли в спине.
Пигментация кожи лица или живота может измениться из-за гормонов беременности.
Изжога, расстройство желудка и запоры могут продолжаться.
Второй триместр: развитие плода
Теперь, когда у плода сформированы все основные органы и системы, следующие шесть месяцев он будет расти. Вес вашего плода увеличится более чем в семь раз в течение следующих нескольких месяцев, так как плод становится ребенком, который может выжить вне матки.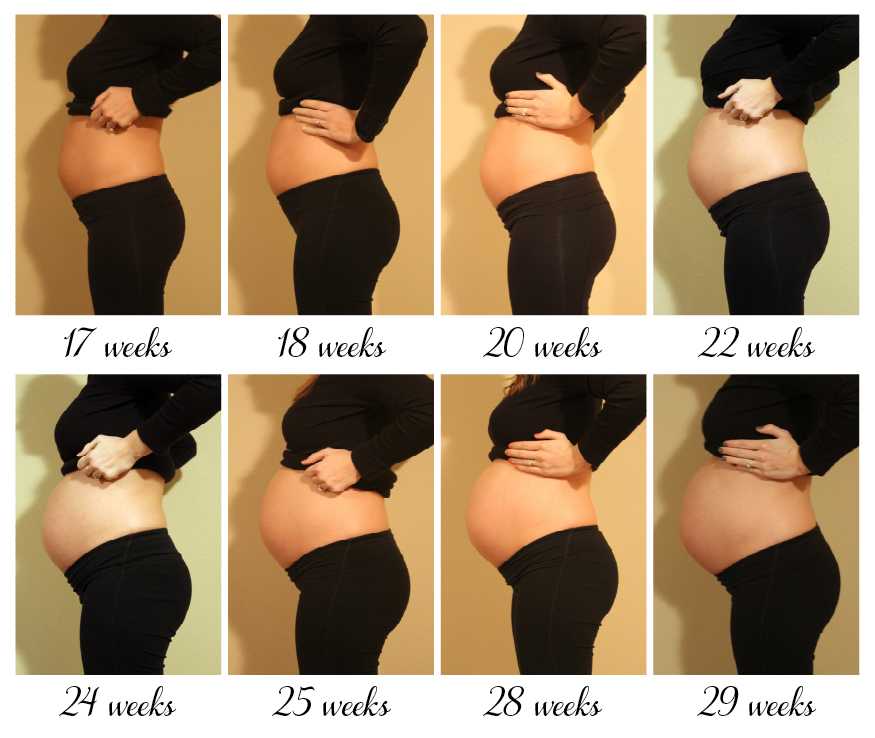
К концу второго триместра ваш плод будет иметь длину от 13 до 16 дюймов и весить от 2 до 3 фунтов. Развитие плода во втором триместре включает следующее:
Плод брыкается, двигается и может поворачиваться из стороны в сторону.
Глаза постепенно переместились на переднюю часть лица, а уши переместились с шеи по бокам головы. Плод может слышать ваш голос.
Кремово-белое вещество (называемое первородной смазкой или просто первородной смазкой) начинает появляться на плоде и помогает защитить тонкую кожу плода. Верникс постепенно впитывается кожей, но некоторые из них можно увидеть у младенцев даже после рождения.
У плода развиваются такие рефлексы, как глотание и сосание.
Плод может реагировать на определенные раздражители.
Плацента полностью сформирована.
Самый важный период роста мозга начинается с пятого месяца.

Ногти выросли на кончиках пальцев рук и ног, пальцы полностью разделены.
Плод проходит циклы сна и бодрствования.
Кожа морщинистая и красная, покрыта мягкими пушистыми волосами (так называемые лануго).
На голове плода растут волосы.
Жир начинает накапливаться у плода.
Веки начинают открываться, видны брови и ресницы.
Образовались отпечатки пальцев и ног.
Продолжается быстрый рост размеров и веса плода.
20-я неделя знаменует собой середину беременности.
Плод, рожденный в конце 24-й недели, может выжить в отделении интенсивной терапии новорожденных.
Оценка гестационного возраста — StatPearls
Крелин Найду; Кэтрин Л. Фредлунд.
Информация об авторе
Последнее обновление: 25 июля 2022 г.
Непрерывное обучение
Гестационный возраст — это ключевой элемент данных, используемый поставщиками медицинских услуг для определения времени проведения различных скрининговых тестов и оценки состояния плода и матери на протяжении всей беременности. . Гестационный возраст можно оценить в любое время во время беременности, и существует несколько способов оценки, каждый из которых требует различного оборудования или навыков и связан с разной степенью точности. Получение более точных оценок гестационного возраста с помощью более эффективных диагностических подходов может инициировать более оперативное лечение беременной пациентки. В этом упражнении описываются многие методы, используемые для правильной оценки гестационного возраста, и подчеркивается роль межпрофессиональной команды в уходе за беременными.
Цели:
Объясните, как определить срок беременности с помощью УЗИ.
Описать несонографические методы оценки гестационного возраста.

Объясните клиническую значимость правильной оценки гестационного возраста с помощью УЗИ.
Объясните важность улучшения координации помощи межпрофессиональной командой для оптимизации использования ультразвука для оценки гестационного возраста.
Получите доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Гестационный возраст — это ключевой элемент данных, используемый поставщиками медицинских услуг для определения времени проведения различных скрининговых тестов и оценки состояния плода и матери на протяжении всей беременности. Гестационный возраст можно оценить в любое время во время беременности, и существует несколько способов оценки, каждый из которых требует различного оборудования или навыков и с разной степенью точности. Получение более точных оценок гестационного возраста с помощью более эффективных диагностических подходов может инициировать более оперативное лечение беременной пациентки.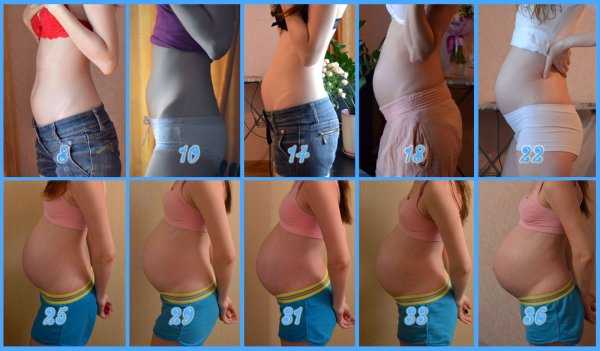
Существует множество подходов к оценке гестационного возраста. До УЗИ практикующим врачам приходилось полагаться на подробные истории болезни и результаты физического осмотра. В частности, большое значение имело определение даты последней известной менструации. Ввод даты последней менструации в различные формулы может дать как предполагаемый срок беременности, так и предполагаемую дату родов. Результаты физического осмотра, такие как определение высоты дна матки, также являются методом оценки гестационного возраста.
Ультразвук стал более точным методом оценки гестационного возраста плода, особенно в первом триместре. Как трансвагинальное, так и трансабдоминальное зондирование используются для более точного определения гестационного возраста. Трансвагинальное введение более полезно в первом триместре беременности. Несколько параметров были описаны с использованием ультразвука, чтобы помочь в расчете гестационного возраста, и они будут описаны здесь. Кроме того, послеродовые системы оценки, включающие целенаправленные физические и неврологические обследования, также могут дать представление о гестационном возрасте.
Анатомия и физиология
Матка — это орган малого таза, который питает развивающийся плод. Примерно через 4 недели после зачатия матка будет увеличиваться в размере примерно на 1 см каждую неделю. Между 4,5 и 5 неделями беременности формируется гестационный мешок или скопление внутриматочной жидкости. Следующая замечательная находка происходит между 5 и 6 неделями развития желточного мешка. Эта структура может сохраняться до 10 недель. Полюс плода с сердечной активностью можно обнаружить между 5,5 и 6 неделями. После этого периода эмбрион развивается с более различимыми органами и анатомическими особенностями. При использовании ультразвука для визуализации анатомии ориентиры таза включают мочевой пузырь, стенку матки, полоску влагалища и прямую кишку. Мочевой пузырь обычно расположен впереди и ниже матки. Стенка мочевого пузыря будет круглой с анэхогенным (черным), заполненным жидкостью центром. Размер мочевого пузыря зависит от количества удерживаемой мочи. Матка будет иметь толстую мышечную изоэхогенную (серую) стенку с анэхогенным (черным) центром, по которому можно определить внутриматочную беременность на разных стадиях. Отличить мочевой пузырь от матки можно легко, взглянув на толщину стенки. Стенка матки значительно толще стенки мочевого пузыря. Полоса влагалища располагается позади мочевого пузыря. Прямая кишка будет самой задней круглой структурой на УЗИ малого таза с анэхогенным (черным) или изоэхогенным (серым) центром на экзамене.
Отличить мочевой пузырь от матки можно легко, взглянув на толщину стенки. Стенка матки значительно толще стенки мочевого пузыря. Полоса влагалища располагается позади мочевого пузыря. Прямая кишка будет самой задней круглой структурой на УЗИ малого таза с анэхогенным (черным) или изоэхогенным (серым) центром на экзамене.
Показания
У всех беременных пациенток должен быть рассчитан гестационный возраст для безопасного пренатального обследования в течение оставшегося периода беременности как для матери, так и для плода.
Противопоказания
Особых противопоказаний для оценки гестационного возраста беременных нет. Однако метод, используемый для оценки гестационного возраста, может не подходить для некоторых пациентов. Трансвагинальное ультразвуковое исследование не следует проводить беременным пациенткам с вагинальным кровотечением и известным предлежанием плаценты, беременным пациенткам с преждевременным разрывом плодных оболочек и пациенткам, которые отказываются от обследования, несмотря на информированное обсуждение. Специфических противопоказаний к трансабдоминальному УЗИ нет; однако сканирование открытой раны было бы неоптимальным для ухода за пациентом и получения изображения.
Специфических противопоказаний к трансабдоминальному УЗИ нет; однако сканирование открытой раны было бы неоптимальным для ухода за пациентом и получения изображения.
Оборудование
Ультразвуковой аппарат с фазированной решеткой или криволинейным датчиком для трансабдоминального доступа. Внутриполостной зонд для трансвагинального доступа.[6]
Персонал
Опытный врач УЗИ должен оценить гестационный возраст беременной пациентки. Опыт может включать в себя специальное практическое обучение у постели больного с сертифицированным инструктором по УЗИ, курсы непрерывного медицинского образования или семинары или другое обучение ультразвуку. Медицинский работник, проводящий ультразвуковое исследование у постели больного, должен пройти специальную подготовку по оценке гестационного возраста и чувствовать себя комфортно, делая оценку гестационного возраста на основе своего предыдущего опыта и собственной оценки своих возможностей и уровня навыков. Для более точной оценки срока беременности беременная пациентка должна пройти обследование у сертифицированного УЗИ-специалиста..jpg)
Подготовка
Подготовка к оценке гестационного возраста с помощью ультразвука включает описание процедуры для пациентки, а также рисков и преимуществ использования ультразвука для оценки их беременности. Согласие должно быть получено от вашего пациента до начала. При проведении трансвагинального ультразвукового исследования должен присутствовать соответствующий сопровождающий. Во время оценки следует учитывать комфорт пациента.
Техника
Пренатальная техника
Несонографические методы определения гестационного возраста
Правило Негеле: Установите дату последней менструации, собрав у пациентки анамнез. От этой даты прибавьте 1 год и 7 дней, затем отнимите 3 месяца. Это приблизит предполагаемую дату доставки. Дата последней известной менструации даст приблизительную дату начала возраста плода.[7]
Матка Размер: Матка описана как мягкий шаровидный тазовый орган.
 Во время беременности матка увеличивается в размерах, чтобы вместить развивающийся плод. Приблизительно на 12-й неделе беременности матка становится достаточно большой, чтобы ее можно было пальпировать прямо над лобковым симфизом. На 16-й неделе беременности дно матки можно пальпировать посередине между пупком и лобковым симфизом. На 20-й неделе беременности глазное дно может пальпироваться на уровне пупка. После 20 недель беременности высота лобкового симфиза и дна в сантиметрах должна коррелировать с неделей беременности.
Во время беременности матка увеличивается в размерах, чтобы вместить развивающийся плод. Приблизительно на 12-й неделе беременности матка становится достаточно большой, чтобы ее можно было пальпировать прямо над лобковым симфизом. На 16-й неделе беременности дно матки можно пальпировать посередине между пупком и лобковым симфизом. На 20-й неделе беременности глазное дно может пальпироваться на уровне пупка. После 20 недель беременности высота лобкового симфиза и дна в сантиметрах должна коррелировать с неделей беременности.
Сонографические методы определения гестационного возраста
Первый триместр Датировка: Ультразвуковое исследование в течение первых 13 недель и 6 дней обеспечит наиболее точную оценку гестационного возраста. Могут использоваться как трансвагинальный, так и трансабдоминальный подходы. Однако трансвагинальный подход может обеспечить более четкое и точное представление о ранних эмбриональных структурах.
 Хотя гестационный мешок и желточный мешок являются первыми измеримыми маркерами, видимыми на УЗИ, они плохо коррелируют с гестационным возрастом.
Хотя гестационный мешок и желточный мешок являются первыми измеримыми маркерами, видимыми на УЗИ, они плохо коррелируют с гестационным возрастом.Длина от темени до крестца (CRL) является наиболее точным измерением, коррелирующим с гестационным возрастом. Используя среднее значение трех измерений, CRL можно определить с помощью штангенциркуля на ультразвуковом аппарате, измеряя прямую линию от внешнего края головного полюса до крестца эмбриона. Это измерение можно включить в многочисленные проверенные таблицы и формулы, которые хорошо коррелируют с гестационным возрастом.[8]
Второй триместр Дата: Если гестационный возраст не определяется в течение первого триместра, для оценки гестационного возраста можно использовать альтернативные сонографические методы. Эти методы, как правило, не рекомендуются в качестве вариантов первой линии для свиданий, но они более полезны для определения того, находится ли размер плода в пределах нормы.
 Эти измерения не должны изменить гестационного возраста или даты родов, если предыдущий CRL был рассчитан в течение первого триместра.
Эти измерения не должны изменить гестационного возраста или даты родов, если предыдущий CRL был рассчитан в течение первого триместра.Бипариетальный диаметр (БПД): Этот биометрический параметр рекомендуется в качестве надежного метода датирования, поскольку он был тщательно изучен и хорошо воспроизводится. Техника включает трансабдоминальный доступ с расположением фазированной решетки или криволинейного датчика перпендикулярно теменным костям плода. Свод черепа должен выглядеть как гиперэхогенная (ярко-белая) структура, гладкая и симметричная. БЛД измеряется вдоль плоскости, пересекающей третий желудочек и таламус. С помощью функции калипера курсоры размещаются на внешнем крае проксимального отдела черепа и внутреннем крае дистального отдела черепа. Это значение даст бипариетальный диаметр [9].]
Окружность головы (ОК): Этот биометрический параметр считается хорошим показателем гестационного возраста, и некоторые исследования предполагают его превосходство над бипариетальным диаметром.
 Этот параметр также может быть полезен клинически при оценке нарушений роста. Здесь используется тот же сонографический подход, что и при ПРЛ. Для визуализации плоскости, пересекающей третий желудочек и таламус, используется фазированная решетка или криволинейный преобразователь. Однако для достижения наибольшего передне-заднего диаметра полость прозрачной перегородки должна визуализироваться спереди, а щель намета — сзади. Мозжечок и боковые желудочки не должны визуализироваться в стандартной проекции HC. Используя штангенциркуль, отметьте курсоры на внешних краях свода черепа на двусторонней основе. Ультразвук должен иметь эллиптический измерительный инструмент, который будет генерировать измерение периметра свода черепа.[10]
Этот параметр также может быть полезен клинически при оценке нарушений роста. Здесь используется тот же сонографический подход, что и при ПРЛ. Для визуализации плоскости, пересекающей третий желудочек и таламус, используется фазированная решетка или криволинейный преобразователь. Однако для достижения наибольшего передне-заднего диаметра полость прозрачной перегородки должна визуализироваться спереди, а щель намета — сзади. Мозжечок и боковые желудочки не должны визуализироваться в стандартной проекции HC. Используя штангенциркуль, отметьте курсоры на внешних краях свода черепа на двусторонней основе. Ультразвук должен иметь эллиптический измерительный инструмент, который будет генерировать измерение периметра свода черепа.[10]Длина бедренной кости (FL): Бедренная кость может быть визуализирована уже на 10-й неделе беременности благодаря ее размеру и плотности на УЗИ. С помощью фазированной решетки или криволинейного датчика выровняйте вдоль длинной оси ближайшей бедренной кости.
 Проксимально визуализируйте головку бедренной кости или большой вертел и дистально визуализируйте мыщелок бедренной кости. Используя штангенциркуль, измерьте длину диафиза в месте соединения кости и хряща, стараясь не включать головку бедренной кости, большой вертел или мыщелок бедренной кости.[10]
Проксимально визуализируйте головку бедренной кости или большой вертел и дистально визуализируйте мыщелок бедренной кости. Используя штангенциркуль, измерьте длину диафиза в месте соединения кости и хряща, стараясь не включать головку бедренной кости, большой вертел или мыщелок бедренной кости.[10]Окружность живота (AC): Биометрический параметр труднее измерить, и он в меньшей степени позволяет точно предсказать срок беременности, чем другие описанные методы. Тем не менее, это может быть полезно для плодов с аномалиями черепа или конечностей, а также для оценки массы плода и учета интервалов роста. Используя фазированную решетку или криволинейный датчик, расположите датчик перпендикулярно брюшной стенке плода и визуализируйте симметричный внешний вид нижних ребер. Этот вид должен быть при наибольшем диаметре печени плода. Обратите внимание, что на этом уровне часто визуализируется желудок плода. Пупочная часть левой воротной вены в самом коротком виде является еще одним признаком правильного расположения.
 Используя штангенциркуль, получите четыре точки калибровки вокруг живота на краю кожи, не включая грудную клетку. Эллиптический инструмент также можно использовать для вычисления длины окружности.[10]
Используя штангенциркуль, получите четыре точки калибровки вокруг живота на краю кожи, не включая грудную клетку. Эллиптический инструмент также можно использовать для вычисления длины окружности.[10]
Третий триместр Датировка: Если гестационный возраст не был определен по третьему триместру, несколько параметров коррелируют с предполагаемым возрастом и зрелостью плода. Например, центры окостенения эпифизов бедра часто отмечаются в 32 недели. Проксимальные центры окостенения большеберцовой кости визуализируются в 35 недель. Проксимальные центры окостенения плечевой кости появляются в конце триместра и коррелируют со зрелостью легких плода [11].
Послеродовые методы
Метод Дубовица: Это был исторически стандартный метод определения постнатального гестационного возраста, основанный на 34 физических и неврологических оценках. Эти оценки разделены на 6 категорий: тон, паттерны тона, рефлексы, движения, аномальные признаки и поведение.
 Баллы выставляются на основании подробного иллюстративного листа. Более высокие баллы коррелируют с большей зрелостью. Общий балл можно нанести на график, который также коррелирует с гестационным возрастом.[12]
Баллы выставляются на основании подробного иллюстративного листа. Более высокие баллы коррелируют с большей зрелостью. Общий балл можно нанести на график, который также коррелирует с гестационным возрастом.[12]New Ballard Score: Эта усовершенствованная система оценки используется для определения постнатального гестационного возраста у недоношенных детей до 20 недель. Система разделена на 6 компонентов физической зрелости и 6 нервно-мышечных компонентов. Компоненты физической зрелости включают кожу, лануго, подошвенные складки, молочные железы, уши/глаза и половые органы. Нервно-мышечные компоненты включают осанку, квадратное окно/запястье, отдачу руки, подколенный угол, знак шарфа и пятку к уху. Были созданы подробные иллюстрации, чтобы помочь экзаменатору определить соответствующие баллы, которые коррелируют с гестационным возрастом. Это обследование выполняется быстрее и может быть более переносимым для более больных младенцев.[13]
Осложнения
Пренатальные методы
Несонографические методы определения гестационного возраста
Правило Негеле: Это правило предполагает стандартизированный 28-дневный менструальный цикл с оплодотворением на 14-й день.
 Однако у многих женщин циклы нерегулярны с вариабельностью продолжительности фолликулярной фазы, влияющей на овуляцию. История последней менструации может быть искажена кровотечением на ранних сроках беременности, использованием гормональных контрацептивов или неверным воспоминанием даты последней менструации.[7]
Однако у многих женщин циклы нерегулярны с вариабельностью продолжительности фолликулярной фазы, влияющей на овуляцию. История последней менструации может быть искажена кровотечением на ранних сроках беременности, использованием гормональных контрацептивов или неверным воспоминанием даты последней менструации.[7]Размер матки : Этот вывод в первую очередь зависит от физического осмотра поставщика услуг. Это может быть связано с материнскими факторами, включая, помимо прочего, ожирение, многоплодную беременность, лейомиому и миомы. У матери также может быть загнутая назад матка, что изменит нормальные прогрессивные ориентиры. Навыки и опыт отдельных практикующих врачей делают результаты менее надежными и воспроизводимыми.
Сонографические методы для определения гестационного возраста
Длина от темени до крестца ( CRL ): Этот параметр становится менее точным для прогнозирования гестационного возраста и даты родов по мере увеличения срока беременности из-за нормального эмбрионального развития и изменчивости анатомического положения.
 Как только CRL превышает 84 мм, BDP служит лучшим индикатором гестационного возраста.
Как только CRL превышает 84 мм, BDP служит лучшим индикатором гестационного возраста.Бипариетальный диаметр (ДДД): Этот параметр становится ограниченным после 22 недель беременности из-за нормального биологического развития с вариациями размера и формы плода. Если существует физиологическая или патологическая причина изменения размера и формы черепа, пограничное расстройство личности может привести к ложным измерениям [9].]
Окружность головы (ОК): Этот параметр полезен для определения срока беременности, но перед измерением необходимо определить несколько ориентиров. Через 22 недели наблюдаются значительные различия из-за нормального развития, влияющие на размер и форму.
Длина бедренной кости (FC): При получении этого параметра могут возникать многочисленные ошибки, включая, помимо прочего, неоссифицированные части бедренной кости и отсутствие визуализации всей бедренной кости. Это может привести к неверным расчетам гестационного возраста.
 Средняя длина бедренной кости может отличаться у разных этнических групп или может указывать на патологию. Опять же, этот параметр имеет вариабельность через 22 недели из-за нормального биологического развития.[10]
Средняя длина бедренной кости может отличаться у разных этнических групп или может указывать на патологию. Опять же, этот параметр имеет вариабельность через 22 недели из-за нормального биологического развития.[10]Окружность живота (AC): Этот параметр имеет большую погрешность для определения гестационного возраста из-за множества факторов, включая асимметрию живота, изменения дыхания и движений, а также навыки пользователя. Как и другие параметры, значительная изменчивость наблюдается через 22 недели [10].
Центры окостенения: Эти параметры не связаны напрямую с точным сроком беременности. Наличие этих окостеневших центров скорее является маркером зрелости плода, что проявляется на более поздних сроках беременности.[11]
Послеродовые методы
Метод Дубовица: Из-за большого количества критериев, необходимых для проведения исследования, этот метод может быть труднее применять к больным и недоношенным детям.
 Кроме того, выполнение этого экзамена может занять до 20 минут. Исследования показали, что этот метод имеет тенденцию к завышению гестационного возраста.[12]
Кроме того, выполнение этого экзамена может занять до 20 минут. Исследования показали, что этот метод имеет тенденцию к завышению гестационного возраста.[12]New Ballard Score: Хотя это обследование выполняется быстрее, исследования показали, что эта система может завышать гестационный возраст недоношенных детей.[13]
Клиническое значение
Ранняя эхография была полезным дополнением к анамнезу и данным физического осмотра при установлении гестационного возраста. Хотя сонография может визуализировать беременность на разных стадиях, этот инструмент необходимо применять надлежащим образом, а также необходимо учитывать его специфические ограничения. Как можно более раннее определение наиболее точного гестационного возраста обычно обеспечивает наилучшую медицинскую помощь как матери, так и плоду в течение оставшейся части беременности.
Улучшение результатов работы команды здравоохранения
Важно получить информацию о гестационном возрасте при всех беременностях, чтобы обеспечить стандартное медицинское обслуживание как матери, так и плода. Сочетание анамнеза, физического осмотра, ранней сонографии в первом триместре и пренатальной оценки необходимо для получения более точного гестационного возраста. Различные методы могут быть более полезными в зависимости от того, насколько далеко продвинулась беременность. Было показано, что ранняя эхография является наиболее полезным предиктором гестационного возраста; однако доступны и другие поздние методы, помогающие определить возраст.
Сочетание анамнеза, физического осмотра, ранней сонографии в первом триместре и пренатальной оценки необходимо для получения более точного гестационного возраста. Различные методы могут быть более полезными в зависимости от того, насколько далеко продвинулась беременность. Было показано, что ранняя эхография является наиболее полезным предиктором гестационного возраста; однако доступны и другие поздние методы, помогающие определить возраст.
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Рисунок
Хронология беременности по неделям и месяцам гестационного возраста. Предоставлено Wikimedia Commons, «Медицинская галерея Микаэля Хэггстрема, 2014 г.» (общественное достояние)
Рисунок
Диаграмма, показывающая массу тела при рождении в зависимости от гестационного возраста. Предоставлено Wikimedia Commons (общественное достояние)
Ссылки
- 1.

Robert Peter J, Ho JJ, Valliapan J, Sivasangari S. Измерение высоты дна симфиза (SFH) при беременности для выявления аномального роста плода. Cochrane Database Syst Rev. 2015 Sep 08;(9):CD008136. [Бесплатная статья PMC: PMC6465049] [PubMed: 26346107]
- 2.
Авербах С., Пури М., Блюм М., Рокка С. Датирование беременности с использованием последней менструации и бимануальное обследование для медикаментозного аборта в аптеках и медицинских центрах в Непал. Контрацепция. 2018 окт;98(4):296-300. [Бесплатная статья PMC: PMC6139283] [PubMed: 29936150]
- 3.
van den Heuvel TLA, de Bruijn D, de Korte CL, Ginneken BV. Автоматическое измерение окружности головы плода с использованием двухмерных ультразвуковых изображений. ПЛОС Один. 2018;13(8):e0200412. [Бесплатная статья PMC: PMC6107118] [PubMed: 30138319]
- 4.
Сасидхаран К., Датта С., Наранг А. Действительность новой оценки Балларда до 7-го дня постнатальной жизни у умеренно недоношенных новорожденных.
 Arch Dis Child Fetal Neonatal Ed. 2009 г.Январь; 94 (1): F39-44. [PubMed: 19103779]
Arch Dis Child Fetal Neonatal Ed. 2009 г.Январь; 94 (1): F39-44. [PubMed: 19103779]- 5.
Rowling SE, Langer JE, Coleman BG, Nisenbaum HL, Horii SC, Arger PH. Эхография на ранних сроках беременности: зависимость пороговых и дискриминационных значений от частоты трансвагинального датчика. AJR Am J Рентгенол. 1999 г., апрель; 172(4):983-8. [PubMed: 10587132]
- 6.
Grisolia G, Milano K, Pilu G, Banzi C, David C, Gabrielli S, Rizzo N, Morandi R, Bovicelli L. Биометрия ранней беременности с помощью трансвагинальной сонографии. УЗИ Акушерство Гинекол. 1993 ноябрь 01;3(6):403-11. [PubMed: 12797241]
- 7.
Лойтвед CA, Новый взгляд на правило Флеминга В. Нэгеля. Sex Reprod Healthc. 2016 июнь; 8:100-1. [PubMed: 27179385]
- 8.
Робинсон Х.П., Флеминг Дж.Е. Критическая оценка измерений гидролокатором «длины от макушки до крестца». Br J Obstet Gynaecol. 1975 г., сен; 82 (9): 702-10. [PubMed: 1182090]
- 9.


 Это делается для обнаружения альбумина, белка, который может указывать на преэклампсию или токсемию, и глюкозы (что может указывать на гипергликемию).
Это делается для обнаружения альбумина, белка, который может указывать на преэклампсию или токсемию, и глюкозы (что может указывать на гипергликемию).

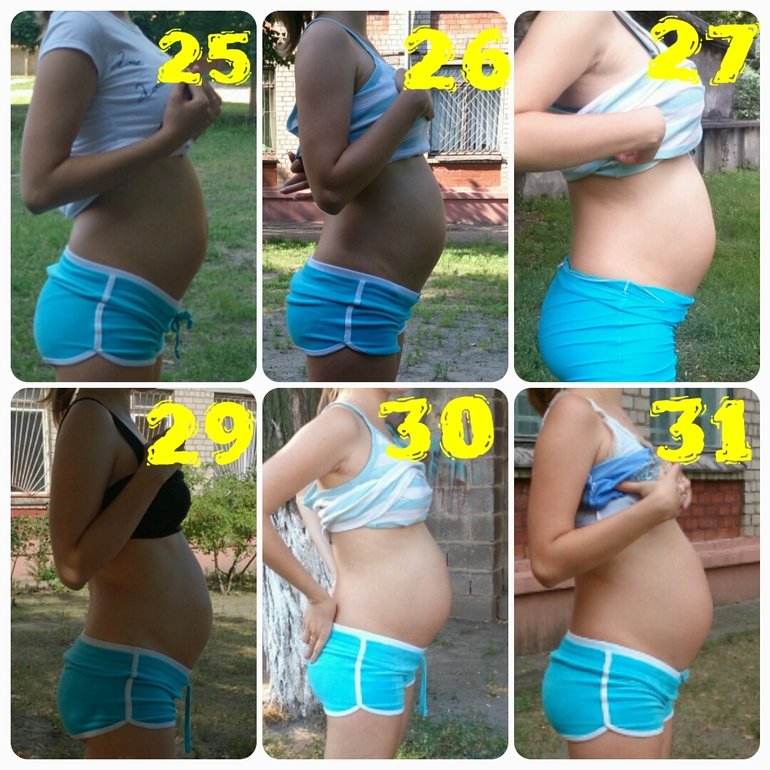 Во время беременности матка увеличивается в размерах, чтобы вместить развивающийся плод. Приблизительно на 12-й неделе беременности матка становится достаточно большой, чтобы ее можно было пальпировать прямо над лобковым симфизом. На 16-й неделе беременности дно матки можно пальпировать посередине между пупком и лобковым симфизом. На 20-й неделе беременности глазное дно может пальпироваться на уровне пупка. После 20 недель беременности высота лобкового симфиза и дна в сантиметрах должна коррелировать с неделей беременности.
Во время беременности матка увеличивается в размерах, чтобы вместить развивающийся плод. Приблизительно на 12-й неделе беременности матка становится достаточно большой, чтобы ее можно было пальпировать прямо над лобковым симфизом. На 16-й неделе беременности дно матки можно пальпировать посередине между пупком и лобковым симфизом. На 20-й неделе беременности глазное дно может пальпироваться на уровне пупка. После 20 недель беременности высота лобкового симфиза и дна в сантиметрах должна коррелировать с неделей беременности. Хотя гестационный мешок и желточный мешок являются первыми измеримыми маркерами, видимыми на УЗИ, они плохо коррелируют с гестационным возрастом.
Хотя гестационный мешок и желточный мешок являются первыми измеримыми маркерами, видимыми на УЗИ, они плохо коррелируют с гестационным возрастом. Эти измерения не должны изменить гестационного возраста или даты родов, если предыдущий CRL был рассчитан в течение первого триместра.
Эти измерения не должны изменить гестационного возраста или даты родов, если предыдущий CRL был рассчитан в течение первого триместра.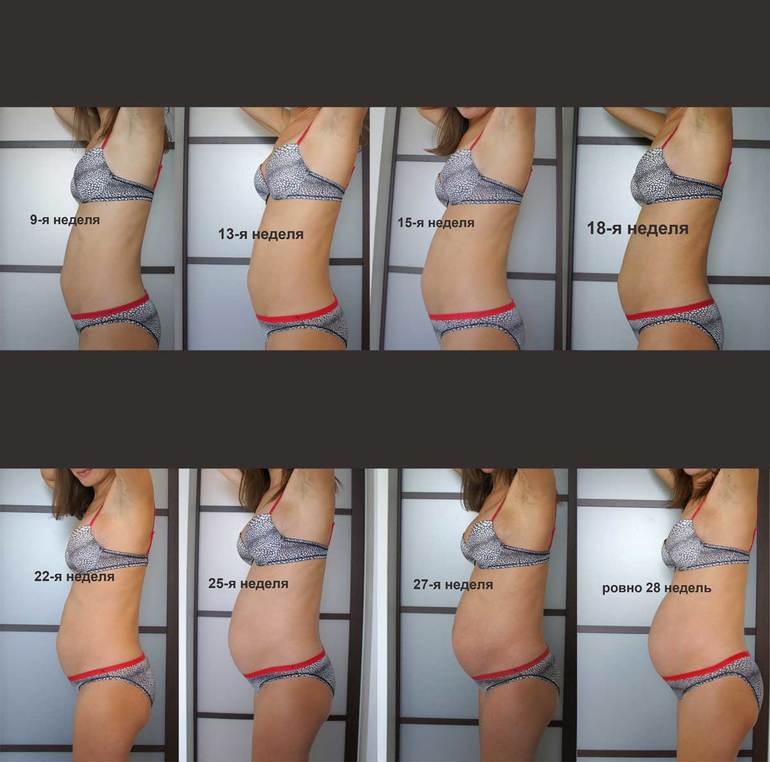 Этот параметр также может быть полезен клинически при оценке нарушений роста. Здесь используется тот же сонографический подход, что и при ПРЛ. Для визуализации плоскости, пересекающей третий желудочек и таламус, используется фазированная решетка или криволинейный преобразователь. Однако для достижения наибольшего передне-заднего диаметра полость прозрачной перегородки должна визуализироваться спереди, а щель намета — сзади. Мозжечок и боковые желудочки не должны визуализироваться в стандартной проекции HC. Используя штангенциркуль, отметьте курсоры на внешних краях свода черепа на двусторонней основе. Ультразвук должен иметь эллиптический измерительный инструмент, который будет генерировать измерение периметра свода черепа.[10]
Этот параметр также может быть полезен клинически при оценке нарушений роста. Здесь используется тот же сонографический подход, что и при ПРЛ. Для визуализации плоскости, пересекающей третий желудочек и таламус, используется фазированная решетка или криволинейный преобразователь. Однако для достижения наибольшего передне-заднего диаметра полость прозрачной перегородки должна визуализироваться спереди, а щель намета — сзади. Мозжечок и боковые желудочки не должны визуализироваться в стандартной проекции HC. Используя штангенциркуль, отметьте курсоры на внешних краях свода черепа на двусторонней основе. Ультразвук должен иметь эллиптический измерительный инструмент, который будет генерировать измерение периметра свода черепа.[10] Проксимально визуализируйте головку бедренной кости или большой вертел и дистально визуализируйте мыщелок бедренной кости. Используя штангенциркуль, измерьте длину диафиза в месте соединения кости и хряща, стараясь не включать головку бедренной кости, большой вертел или мыщелок бедренной кости.[10]
Проксимально визуализируйте головку бедренной кости или большой вертел и дистально визуализируйте мыщелок бедренной кости. Используя штангенциркуль, измерьте длину диафиза в месте соединения кости и хряща, стараясь не включать головку бедренной кости, большой вертел или мыщелок бедренной кости.[10] Используя штангенциркуль, получите четыре точки калибровки вокруг живота на краю кожи, не включая грудную клетку. Эллиптический инструмент также можно использовать для вычисления длины окружности.[10]
Используя штангенциркуль, получите четыре точки калибровки вокруг живота на краю кожи, не включая грудную клетку. Эллиптический инструмент также можно использовать для вычисления длины окружности.[10] Баллы выставляются на основании подробного иллюстративного листа. Более высокие баллы коррелируют с большей зрелостью. Общий балл можно нанести на график, который также коррелирует с гестационным возрастом.[12]
Баллы выставляются на основании подробного иллюстративного листа. Более высокие баллы коррелируют с большей зрелостью. Общий балл можно нанести на график, который также коррелирует с гестационным возрастом.[12] Однако у многих женщин циклы нерегулярны с вариабельностью продолжительности фолликулярной фазы, влияющей на овуляцию. История последней менструации может быть искажена кровотечением на ранних сроках беременности, использованием гормональных контрацептивов или неверным воспоминанием даты последней менструации.[7]
Однако у многих женщин циклы нерегулярны с вариабельностью продолжительности фолликулярной фазы, влияющей на овуляцию. История последней менструации может быть искажена кровотечением на ранних сроках беременности, использованием гормональных контрацептивов или неверным воспоминанием даты последней менструации.[7] Как только CRL превышает 84 мм, BDP служит лучшим индикатором гестационного возраста.
Как только CRL превышает 84 мм, BDP служит лучшим индикатором гестационного возраста.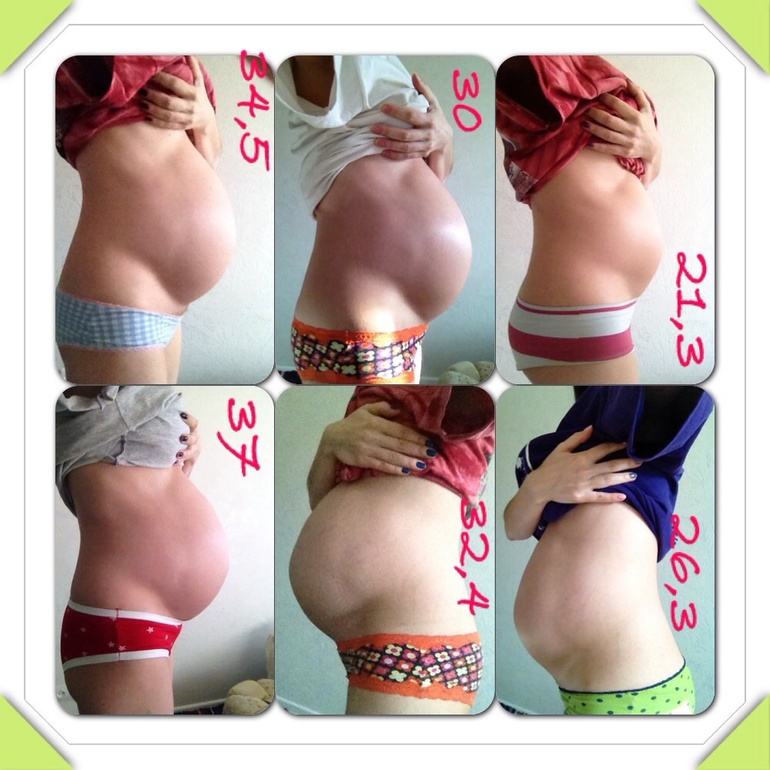 Средняя длина бедренной кости может отличаться у разных этнических групп или может указывать на патологию. Опять же, этот параметр имеет вариабельность через 22 недели из-за нормального биологического развития.[10]
Средняя длина бедренной кости может отличаться у разных этнических групп или может указывать на патологию. Опять же, этот параметр имеет вариабельность через 22 недели из-за нормального биологического развития.[10]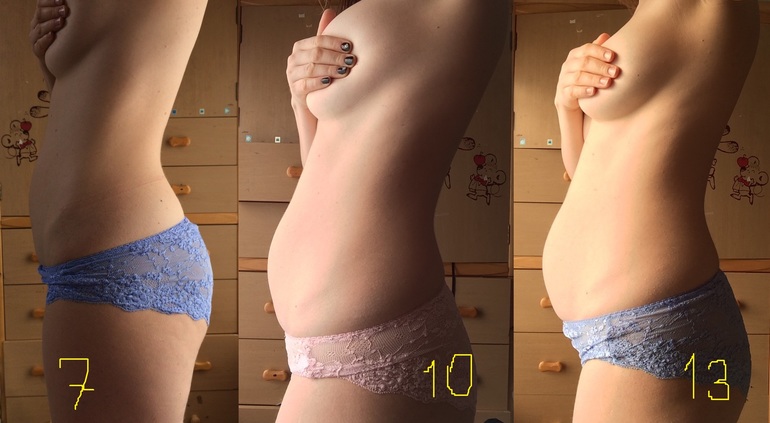 Кроме того, выполнение этого экзамена может занять до 20 минут. Исследования показали, что этот метод имеет тенденцию к завышению гестационного возраста.[12]
Кроме того, выполнение этого экзамена может занять до 20 минут. Исследования показали, что этот метод имеет тенденцию к завышению гестационного возраста.[12]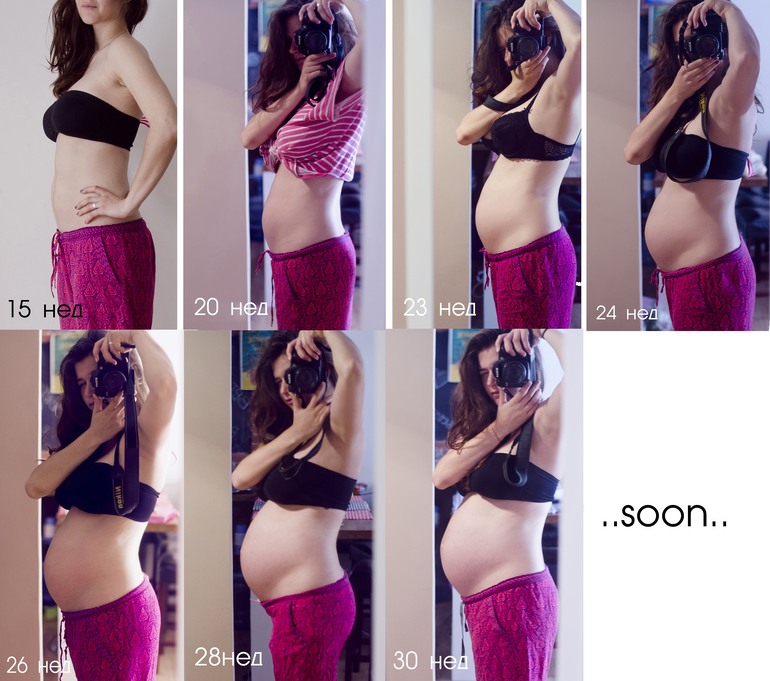
 Arch Dis Child Fetal Neonatal Ed. 2009 г.Январь; 94 (1): F39-44. [PubMed: 19103779]
Arch Dis Child Fetal Neonatal Ed. 2009 г.Январь; 94 (1): F39-44. [PubMed: 19103779]